Eine Gegenüberstellung von Klientel und Behandlungsergebnis auf Basis der deutschen Suchthilfestatistik
1 Einleitung
Menschen mit Suchterkrankungen haben im Anschluss an eine Entzugsbehandlung – bei Erfüllung der Zugangsvoraussetzungen – grundsätzlich Anspruch auf eine Entwöhnungsbehandlung („Suchtrehabilitation“) als Antragsleistung, wobei sich die Maßnahme möglichst nahtlos an den qualifizierten Entzug anschließen soll. Neben einer nachhaltigen Konsummengenreduktion (i. d. R. mit dem Ziel der Abstinenz) wird bei Entwöhnungsbehandlungen großer Wert auf eine psycho-soziale Stabilisierung der Behandelten und die Förderung ihrer beruflichen und sozialen Teilhabe gelegt (Deutsche Rentenversicherung, 2017; Verband der Ersatzkassen (vdek), 2001).
Der gesamte Rehabilitationssektor – und damit auch die Suchtrehabilitation – ist traditionell durch stationäre Maßnahmen geprägt. Allerdings mehrten sich in den vergangenen 20 Jahren Stimmen, die eine konsequentere Umsetzung des gesundheitspolitischen Leitsatzes „ambulant vor stationär“ im Rehabilitationssektor forderten und sich für den Ausbau stationsersetzender Angebote aussprachen (Hibbeler, 2010; Kalinka, 2003; Karoff, 2003; Seitz et al., 2008). Im Zuge dieser Tendenzen wurde auch bei Abhängigkeitserkrankungen die Rolle ambulanter bzw. ganztägig ambulanter Angebote u. a. auf Grundlage gemeinsamer Rahmenvereinbarungen der Deutschen Rentenversicherung und der Gesetzlichen Krankenversicherung gestärkt (Deutsche Rentenversicherung, 2008; Deutsche Rentenversicherung, 2011).
Zugleich wurde klargestellt, dass ambulante und stationäre Suchtrehabilitation nicht automatisch austauschbare Angebote darstellen. Vielmehr bestimmen medizinische Aspekte (Schwere der Störung, Komorbiditätsprofil), soziale Aspekte (Teilhabe, Unterstützung durch das Umfeld) und infrastrukturelle Aspekte (Erreichbarkeit), ob eine ambulante Entwöhnungsbehandlung im konkreten Einzelfall in Erwägung zu ziehen ist (Deutsche Rentenversicherung, 2001).
Einzelstudien bestätigen, dass ambulante und stationäre Entwöhnungsbehandlung tatsächlich unterschiedliche Zielgruppen erreichen (Preuss et al., 2012), eine systematische Gegenüberstellung der Klientel beider Behandlungsformen hinsichtlich soziodemographischer und behandlungsbezogener Parameter auf einer breiten Datengrundlage fehlt aber bislang.
2 Methodik
Dieser Artikel baut auf dem Kurzbericht 2023/I der Deutschen Suchthilfestatistik (DSHS) auf (Künzel et al., 2023) und erweitert die dort vorgenommene beschreibende Darstellung um statistische Verfahren, die Aufschluss geben, inwieweit Unterschiede zwischen der Klientel, die eine ambulante, und der Klientel, die eine stationäre Rehabilitation erhalten hat, als „auffällig“ einzustufen sind. Maßnahmen aus dem Bereich der ganztägigen ambulanten Rehabilitation bleiben unberücksichtigt.
2.1 Datenquelle
Die analysierten Daten stammen aus der Routineerhebung der DSHS im Datenjahr 2021. Die DSHS basiert auf einer großzahligen Gelegenheitsstichprobe ambulanter und stationärer Suchthilfe-Einrichtungen, die ihre Arbeit entsprechend den Vorgaben des Kerndatensatzes zur Dokumentation in der Suchtkrankenhilfe (KDS; aktuelle Version KDS 3.0) (Deutsche Hauptstelle für Suchtfragen (DHS), 2022) mittels zertifizierter Softwareprogramme dokumentieren. Die Daten werden in den Einrichtungen fallbezogen erhoben, anhand bestimmter Gruppierungskriterien gebündelt und als Aggregatdaten dem IFT Institut für Therapieforschung in München zur Verfügung gestellt. Detaillierte Informationen zu den Erhebungsmechanismen und Datenflüssen wurden an anderer Stelle publiziert (Schwarzkopf et al., 2020).
2.2 Stichprobenselektion
Die hier präsentierten Auswertungen basieren auf der Gegenüberstellung der beiden Stichproben („Läufe“) „Fälle mit Hauptmaßnahme Stationäre Medizinische Rehabilitation“ (STR) sowie „Fälle mit Hauptmaßnahme Ambulante Medizinische Rehabilitation“ (ARS). Als Hauptmaßnahme gilt dabei diejenige Maßnahme, die die jeweilige Behandlungsepisode dominiert hat. Um bestmögliche Vergleichbarkeit der beiden Stichproben sicherzustellen, wurde jeweils die Bezugsgruppe der „Zugänge und Beender“ herangezogen. Somit gehen in die Auswertung nur Daten von Fällen ein, die im Jahr 2021 begonnen bzw. beendet wurden.
Bei der Selektion wurde, den Standards der DSHS entsprechend, eine Missingquote von 33 % angesetzt. Demnach sind für jeden Auswertungsparameter nur Daten derjenigen Einrichtungen berücksichtigt, bei denen für den jeweiligen Parameter maximal 33 % der Angaben fehlen. Dies erhöht einerseits die Datenqualität, da Einrichtungen, die für einen entsprechenden Parameter viele Fehlwerte aufweisen, nicht in die Auswertungen eingehen, führt aber andererseits dazu, dass sich die Fallzahl von Parameter zu Parameter unterscheidet. Die Fallzahlen sowie die Anzahl der für die einzelnen Parameter datenliefernden Einrichtungen werden daher zusammen mit den Missingquoten jeweils ausgewiesen.
2.3 Zielparameter
Zunächst wurde die Zahl der Einrichtungen, die ARS bzw. STR als Hauptmaßnahme durchgeführt haben, sowie die Zahl der ARS- bzw. STR-Fälle deskriptiv gegenüberstellt.
Anschließend wurde die in ARS und STR behandelte Klientel hinsichtlich soziodemographischer (Geschlechterverteilung, Altersstruktur, Elternschaft, Schulabschluss, Arbeitslosigkeit), störungsbezogener (Alter bei Erstkonsum, Konsumhäufigkeit bei Maßnahmenbeginn, dokumentierte Problembereiche) und behandlungsbezogener Parameter (Haltequote, Behandlungserfolg) verglichen. Hierfür wurde für soziodemographische und störungsbezogene Parameter auf Informationen aus der Stichprobe „Zugänge“ zurückgegriffen und für behandlungsbezogene Parameter auf Informationen aus der Stichprobe „Beender“. Auch dies trägt zu unterschiedlichen Fallzahlen bei.
Zur Berücksichtigung der Altersstruktur wurde neben dem Durchschnittsalter die Verteilung der Fälle über die Kategorien „unter 30 Jahre“, „30 bis 49 Jahre“ und „50 Jahre und älter“ abgebildet. Der binär kodierte Parameter Elternschaft erfasst, ob die Behandelten eigene minderjährige Kinder haben. Für den Parameter Schulabschluss wurden die Ausprägungen „Abitur“ und „Schulabbruch“ dichotomisiert ausgewertet. Konsumhäufigkeit adressiert die Anzahl an Konsumtagen in den 30 Tagen vor Antritt der Maßnahme und berücksichtigt neben dem Durchschnittswert auch die Verteilung der Klientel über die Kategorien „kein Konsum“, „1 bis 6 Konsumstage“, „7 bis 15 Konsumstage“, „16 bis 28 Konsumtage“ und „(fast) täglicher Konsum“. Die dokumentierten Problembereiche benennen Bereiche des täglichen Lebens, die bei Behandlungsbeginn beeinträchtigt waren. Der Parameter Haltequote adressiert den Anteil planmäßig beendeter Behandlungen, wobei die unterschiedlichen Gründe einer plan- bzw. unplanmäßigen Beendigung differenziert erfasst werden. Als Behandlungserfolg gelten in Einklang mit den Standards der DSHS Behandlungen, an deren Ende sich die Suchtproblematik im Vergleich zur Ausgangssituation verbessert hat bzw. unverändert geblieben ist.
2.4 Auswertungen
Die Auswertungen konzentrieren sich auf eine Gegenüberstellung von ARS- und STR-Fällen aufgrund von alkohol- bzw. cannabinoidbezogenen Störungen, wobei die Klassifikation der zu Grunde liegenden Störungen gemäß der Internationalen statistischen Klassifikation der Krankheiten und verwandter Gesundheitsprobleme (ICD-10) erfolgt (Dilling et al., 2015). Hierbei werden sowohl Fälle mit Abhängigkeitssyndrom als auch Fälle mit missbräuchlichem Konsum der jeweiligen Substanzen berücksichtigt, wobei DSHS-Auswertungen beide Ausprägungen nicht differenzieren, sondern gemeinsam berichten. Die Schwerpunktsetzung auf Alkohol- (ICD-10 F10) und Cannabinoidkonsumstörungen (ICD-10 F12) ist mit ihrer empirischen Relevanz in ARS und STR begründet.
Aufgrund der aggregierten Daten können in der DSHS nur einfache Gruppenvergleiche vorgenommen werden. Eine modelltechnische Mitberücksichtigung weiterer Erklärungsfaktoren bei der Interpretation der Unterschiede ist nicht möglich. Somit wurden für kontinuierliche Daten Mittelwertsvergleiche anhand von t-Tests durchgeführt. Für Anteilswerte erfolgten Chi²-Tests. Hierbei wurden in die Grundgesamtheit auch Fälle mit der Variablenausprägung „unbekannt“ einbezogen. Aufgrund der hohen Sensitivität der beiden statistischen Tests und der großen Fallzahlen wurde ein Signifikanzniveau von p < 0,01 festgelegt, um das Risiko einer Überinterpretation kleiner Ausprägungsunterschiede zu minimieren.
Alle Auswertungen und Datenvisualisierungen wurden mit Hilfe der Statistik-Tools von Microsoft Excel vorgenommen.
3 Ergebnisse
3.1 Fallzusammensetzung
328 Einrichtungen haben Falldaten zu ARS als Hauptmaßnahme und 107 Einrichtungen Falldaten zu STR als Hauptmaßnahme geliefert. ARS wurde überwiegend in ambulanten Suchthilfe-Einrichtungen (n = 309 Einrichtungen) und STR nahezu ausnahmslos in stationären Suchthilfe-Einrichtungen (n = 104 Einrichtungen) erbracht. Das Fallvolumen der STR war mit 24.508 Zugängen bzw. 26.985 Beendern rund fünfmal so hoch wie das der ARS mit 4.871 Zugängen bzw. 5.469 Beendern.
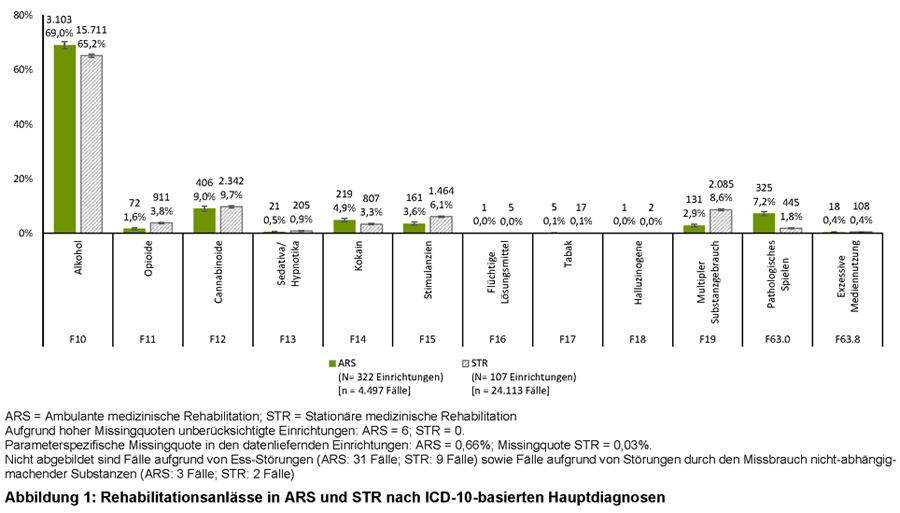
Informationen zur Hauptdiagnoseverteilung lagen für 322 Einrichtungen mit ARS-Angebot sowie für alle 107 Einrichtungen mit STR-Angebot vor, wobei in ARS häufiger keine Hauptdiagnose dokumentiert wurde (n = 293 Fälle; 6,1 %) als in STR (n = 387 Fälle; 1,6 %; p-Wert < 0,0001). Alkoholbezogene Störungen dominierten jeweils die Fälle mit Hauptdiagnose (ARS: n = 3.103 Fälle; 69,0 % | STR: n = 15.711 Fälle; 65,2 %; siehe Abbildung 1). In ARS wie auch in STR folgten an zweiter Stelle Behandlungen aufgrund von cannabinoidbezogenen Störungen (ARS: n = 406 Fälle; 9,0 % | STR: n = 2.342 Fälle; 9,7 %). An dritter Stelle stand in ARS das Pathologische Spielen (n = 325 Fälle; 7,2 %), das in STR den siebten Rang einnahm (n = 445 Fälle; 1,8 %). Hier bildete Multipler Substanzmissbrauch den dritthäufigsten Behandlungsanlass (n = 2.085 Fälle; 8,6 %), der in ARS an sechster Stelle stand (n = 131 Fälle; 2,9 %). Auf Entwöhnungsbehandlungen aufgrund von Störungen durch den Konsum von Flüchtigen Lösungsmitteln, Tabak oder Halluzinogenen entfiel jeweils nur ein geringer Anteil. Gleiches gilt für Exzessive Mediennutzung.
3.2 Klientelcharakteristika
a) Soziodemographie
Die aufgrund von alkohol- bzw. cannabinoidbezogenen Störungen behandelte ARS-Klientel unterschied sich hinsichtlich soziodemographischer Charakteristika systematisch von der STR-Klientel (siehe Tabelle 1). Bei beiden Konsumstörungen war die ARS-Klientel im Mittel älter und es fand sich ein geringerer Anteil an unter 30-Jährigen. Zudem lebte die ARS-Klientel jeweils seltener allein, hatte ein höheres Bildungsniveau (Abiturquote höher, Schulabbruchquote geringer) und war häufiger an den Arbeitsmarkt angebunden (Erwerbstätigkeit häufiger, Arbeitslosigkeit seltener). Für Rehabilitationsmaßnahmen aufgrund von alkoholbezogenen Störungen fand sich in ARS zudem ein höherer Anteil an Frauen und an Eltern minderjähriger Kinder.
b) Störungsbezogene Parameter
Der Erstkonsum von Alkohol bzw. Cannabinoiden erfolgte bei der ARS-Klientel und der STR-Klientel ähnlich früh, jedoch waren die ARS-Fälle bei Störungsbeginn im Mittel älter (siehe Tabelle 1). ARS wurde häufiger abstinent angetreten als STR, zugleich waren die drei Konsumklassen „7 bis 15 Tage“, „16 bis 28 Tage“ und „fast täglich“ schwächer besetzt (höchste Klasse bei cannabinoidbezogenen Störungen nicht signifikant). Für ARS-Fälle mit alkoholbezogenen Störungen ließen sich zudem im Mittel weniger Konsumtage im Monat vor Maßnahmenantritt beobachten.
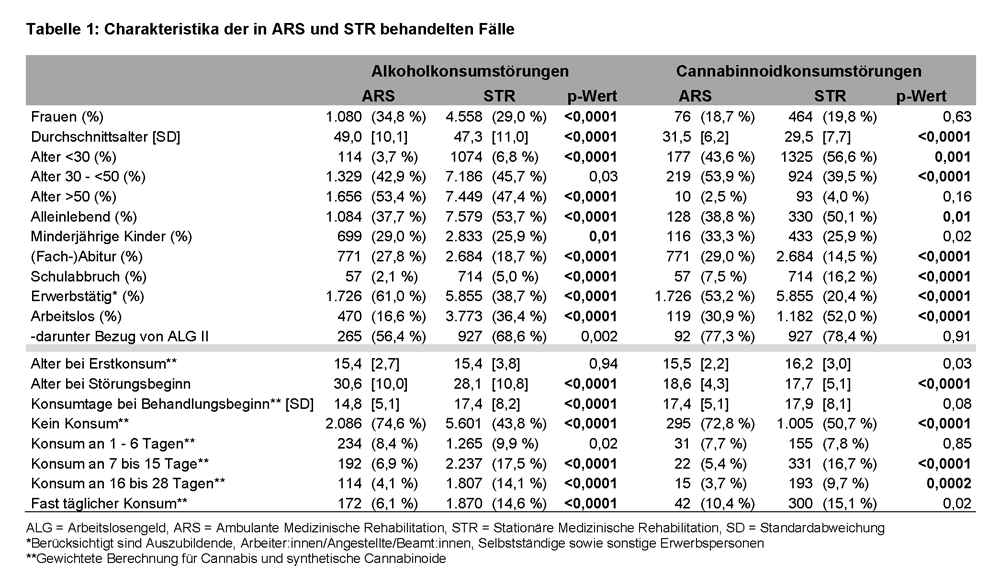
c) Dokumentierte Problembereiche
Grundsätzlich wurde in ARS seltener eine Beeinträchtigung verschiedener Lebensbereiche dokumentiert als in STR, wobei die entsprechenden Unterschiede für beide Konsumstörungen meist signifikant waren (siehe Abbildung 2). Lediglich psychische Probleme (alkoholbezogene Störungen: ARS = 67,9 %; STR = 71,8 %; p = 0,02 | cannabinoidbezogene Störungen: ARS = 71,0 %; STR = 79,0%; p = 0,09) und familiäre Probleme (alkoholbezogene Störungen: ARS = 54,7 %; STR = 51,8 %; p = 0,05 | cannabinoidbezogene Störungen: ARS = 53,4 %; STR = 62,9 %; p = 0,03) wurden in ARS und STR jeweils ähnlich häufig erfasst.
3.3 Behandlungsergebnisse
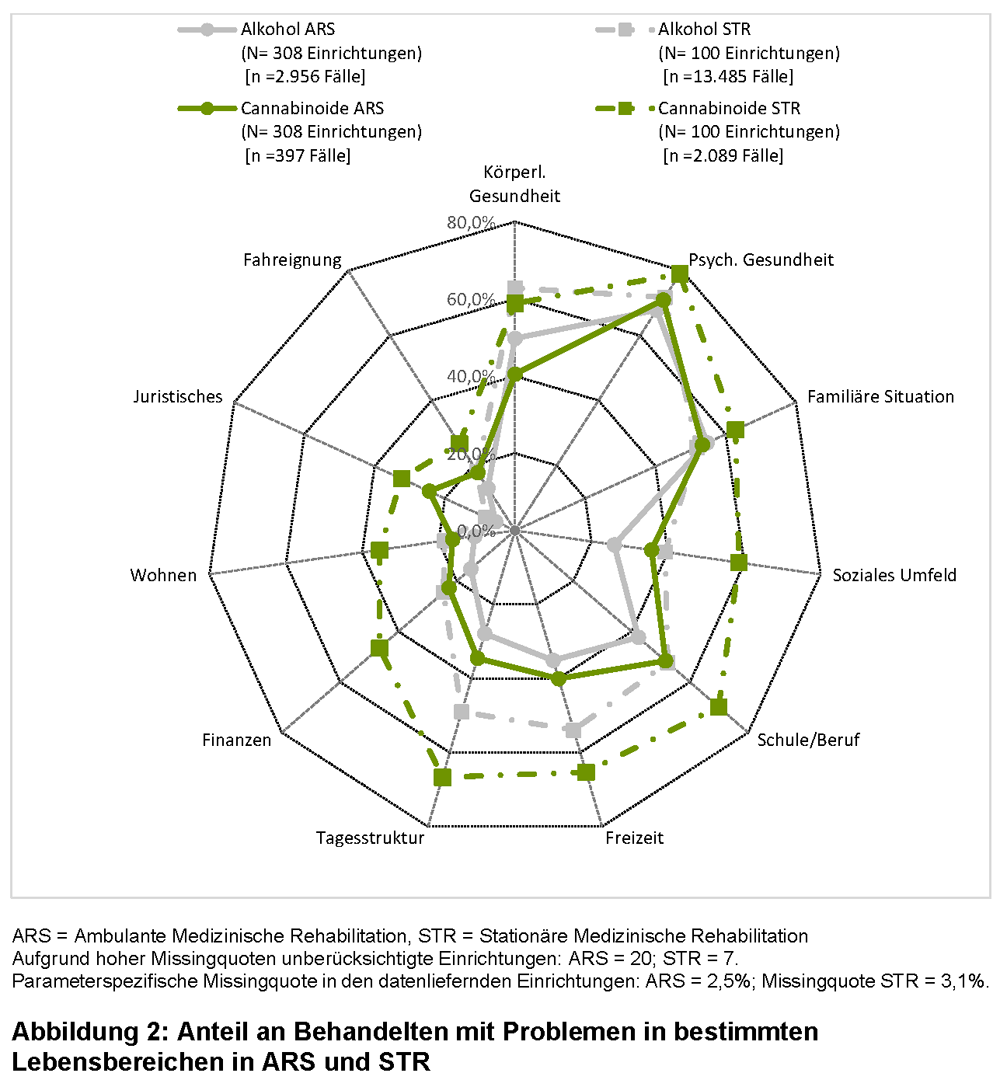
Grundsätzlich endeten Entwöhnungsbehandlungen überwiegend planmäßig, wobei die Haltequote bei ARS und STR jeweils ähnlich war (siehe Abbildung 3). In wenigen Fällen wurde nicht dokumentiert, ob die Maßnahme planmäßig oder unplanmäßig endete, ohne dass diesbezüglich systematische Unterschiede zwischen ARS und STR bestanden (alkoholbezogene Störungen: ARS = 2,8 %, STR = 0,2 %; p = 0,16 | cannabinoidbezogene Störungen: ARS = 2,3 %, STR = 0,3 %; p = 0,68).
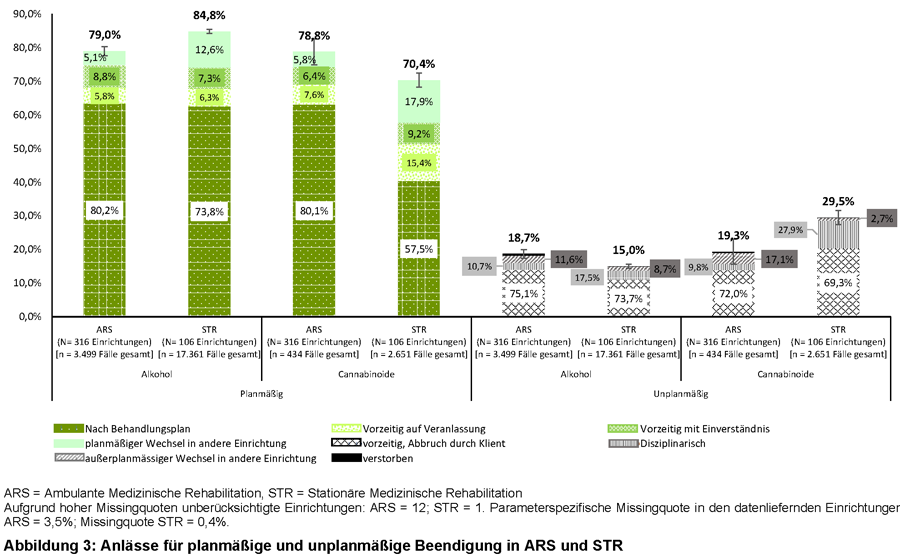
Betrachtet man die Anlässe einer planmäßigen Beendigung, so kam es in ARS jeweils häufiger als in STR zur Beendigung nach Behandlungsplan (alkoholbezogene Störungen 80,2 % vs. 73,8 %; p = 0,0003 | cannabinoidbezogene Störungen 80,1 % vs. 57,5 %; p < 0,0001) und seltener zu planmäßigen Wechseln in andere Einrichtungen (alkoholbezogene Störungen 5,1 % vs. 12,6 %; p < 0,0001 | cannabinoidbezogene Störungen 5,8 % vs. 17,9 %; p < 0,0001). Bei Entwöhnungsbehandlungen aufgrund von alkoholbezogenen Störungen fanden sich in ARS zudem häufiger vorzeitige Beendigungen mit ärztlichem / therapeutischem Einverständnis (8,8 % vs. 7,3 %; p = 0,008) und bei cannabinoidbezogenen Störungen seltener Beendigungen auf ärztliche / therapeutische Veranlassung (7,6 % vs. 15,4 %; p = 0,0003).
In Bezug auf eine unplanmäßige Beendigung waren disziplinarische Beendigungen in ARS seltener als in STR (alkoholbezogene Störungen 10,7 % vs. 17,5 %; p = 0,0001 | cannabinoidbezogene Störungen 9,8 % vs. 27,9 %; p = 0,003). Zudem kam es bei Entwöhnungsbehandlungen aufgrund von cannabinoidbezogenen Störungen in ARS häufiger zu außerplanmäßigen Einrichtungswechseln (17,1 % vs. 2,7 %; p < 0,0001) und bei Entwöhnungsbehandlungen aufgrund von alkoholbezogenen Störungen gab es in ARS mehr Todesfälle (2,7 % vs. 0,1 %; p < 0,0001).
Im Zuge der Entwöhnungsbehandlung wurde bei beiden Konsumstörungen in ARS und STR ähnlich häufig eine Verbesserung der Ausgangssituation erreicht (siehe Abbildung 4). Bei alkoholbezogenen Störungen bestand auch hinsichtlich des Prozentsatzes, der stabil geblieben ist, kein Unterschied zwischen ARS und STR. Bei cannabinoidbezogenen Störungen wurde in ARS indes seltener eine Stabilisierung erreicht als in STR (13,3 % vs. 21,9 %; p = 0,005). Die Ausgangsproblematik verschlechterte sich in ARS jeweils häufiger als in STR, allerdings auf niedrigem Niveau (alkoholbezogene Störungen: ARS = 2,6%; STR = 0,6 %, p < 0,0001 | cannabinoidbezogene Störungen: ARS = 5,5%; STR =1,0 %, p < 0,0001).
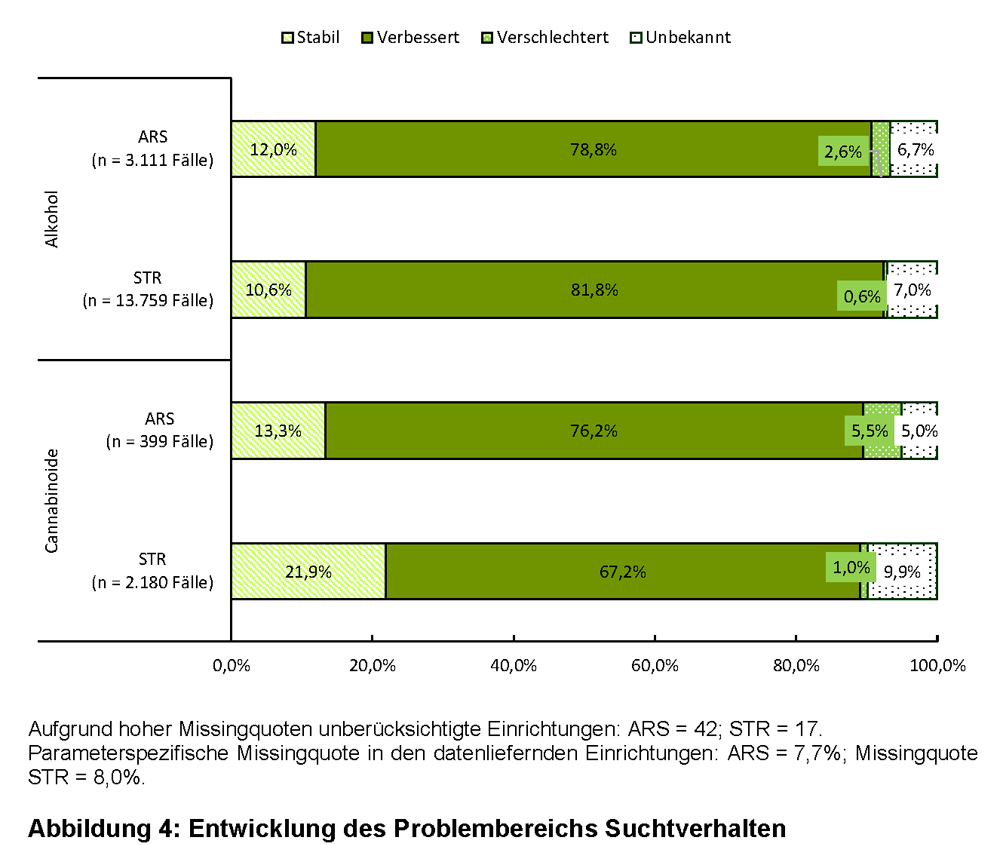
Zugleich war der Anteil an Behandelten, die die Konsumenge von Alkohol bzw. Cannabinoiden im Zuge der Entwöhnungsbehandlung verringert haben, in ARS niedriger als in STR (alkoholbezogene Störungen: 38,3 % vs. 72,5 %; p < 0,0001 | cannabinoidbezogene Störungen: 35,2 % vs. 63,4 %; p < 0,0001). Allerdings war am Ende der Maßnahme nicht immer dokumentiert, ob sich die anfängliche Suchtproblematik verändert hat, wobei dies bei der Klientel mit cannabinoidbezogenen Störungen in ARS seltener vorkam als in STR (5,0 % vs. 9,9 %; p = 0,002).
4 Einordnendes Fazit
Dieser Artikel vergleicht erstmals anhand von aktuellen Daten der DSHS die Fallzusammensetzung und das Ergebnis bei ambulanten und stationären Entwöhnungsbehandlungen aufgrund von alkohol- bzw. cannabinoidbezogenen Störungen. Hierbei zeigt sich, dass stationäre Suchtrehabilitation deutlich weiter verbreitet ist als ambulante Maßnahmen, wobei in beiden Settings jeweils eine spezifische Klientel behandelt wird. Einschränkend sei darauf verwiesen, dass die Gegenüberstellung Fälle mit alkohol- bzw. cannabinoidbezogenen Störungen – die Hauptanlässe für Suchtrehabilitation – adressierte. Eine Verallgemeinerung auf andere stoffgebundene und stoffungebundene Suchterkrankungen ist nicht unmittelbar möglich.
Grundsätzlich waren soziodemographische Unterschiede zwischen der ARS-Klientel und der STR-Klientel ausgehend von den Anforderungskriterien, für wen eine ambulante Maßnahme geeignet ist, zu erwarten: Anlage 3 zur Vereinbarung „Abhängigkeitserkrankungen“ fordert unter anderem, dass im Falle einer ambulanten Entwöhnungsbehandlung ein stabilisierendes / unterstützendes soziales Umfeld sowie ausreichende berufliche Integration gewährleistet sein sollten (Deutsche Rentenversicherung, 2001). Dass den DSHS-Daten zu Folge die ARS-Klientel seltener allein lebt und häufiger erwerbstätig sowie seltener arbeitslos ist als die STR-Klientel, spiegelt eine adäquate Umsetzung dieser Vorgabe.
Darüber hinaus hat die ARS-Klientel ein höheres Bildungsniveau (d. h. Abitur häufiger, Schulabbruch seltener) als die STR-Klientel. Dies deckt sich mit Beobachtungen in einer kleinen monozentrischen Studie unter Alkoholabhängigen (Schmidt et al., 2009). Hier steht zu vermuten, dass das höhere Bildungsniveau sich förderlich auf die Therapieadhärenz auswirkt, die wiederum eine Grundanforderung an die ambulante Durchführbarkeit einer Suchtrehabilitation darstellt (Deutsche Rentenversicherung, 2001). Zudem legt episodische Evidenz nahe, dass ein höherer Bildungsgrad – insbesondere bei Frauen – positiv mit dem Verbleib in der Suchtbehandlung assoziiert ist (Courtney et al., 2017; Pinto et al., 2011; Vigna-Taglianti et al., 2016).
Des Weiteren finden sich in ARS häufiger Eltern minderjähriger Kinder als in STR. In einem ambulanten Setting lassen sich annahmegemäß Fürsorge- und Aufsichtspflichten leichter realisieren als in einem stationären Setting, weswegen Eltern gewisse Präferenzen für ambulante Angebote haben könnten. Dies legt zumindest eine Studie nahe, die den Mangel an auf Eltern zugeschnitten Therapieangeboten als eine von mehreren Hürden für die Inanspruchnahme stationärer Entwöhnungsbehandlungen unter Methamphetaminabhängigen identifizierte (Hoffmann et al., 2018). Eine Übertragbarkeit auf andere Suchterkrankungen erscheint hier legitim.
Darüber hinaus spricht das klinische Bild der STR-Klientel für eine komplexere Problematik. Die STR-Fälle haben häufiger Probleme in verschiedenen Lebensbereichen und konsumieren Alkohol bzw. Cannabinoide im Monat vor Behandlungsbeginn intensiver. Dies korrespondiert mit den Klientelcharakteristika einer früheren Studie, die Risikoprofile für den frühzeitigen Abbruch einer ambulanten bzw. stationären Entwöhnungsbehandlung unter Personen mit Alkoholkonsumstörungen analysierte (Preuss et al., 2012). Hier fand sich eine höhere Prävalenz psychischer und körperlicher Begleiterkrankungen und eine kürzere Abstinenzperiode unter den stationär Behandelten. Beide Befunde reflektieren die Vorgaben der Anlage 3 zur Vereinbarung „Abhängigkeitserkrankungen“, die bei Personen mit intensivem Suchtverlauf und schwerwiegenden psychischen, sozialen oder körperlichen Beeinträchtigungen eine stationäre Rehabilitation empfehlen (Deutsche Rentenversicherung, 2001).
Trotz dieser unterschiedlichen Fallcharakteristika wird in ARS und STR ähnlich häufig ein positives Behandlungsergebnis (Reduktion oder Stabilisierung) erzielt. In diesem Zusammenhang sei darauf verwiesen, dass sich in ARS behandelte Personen mit cannabinoidbezogenen Störungen zwar signifikant seltener stabilisieren, sich aber zugleich (nicht-signifikant) häufiger verbessern. Dies spricht für eine tendenzielle Verschiebung aus der Kategorie „Stabilisierung“ in die Kategorie „Verbesserung“. Zudem ist eine Verringerung der initialen Suchtproblematik in ARS und STR ähnlich wahrscheinlich. Dies lässt vermuten, dass Personen mit komplexerem Störungsbild von STR zumindest kurzfristig stärker profitieren als von ARS. Zugleich kommt es in ARS häufiger als in STR zu einer Verschlechterung der Suchtproblematik und die Konsummenge wird seltener verringert – was sicher auch mit der ausgangs niedrigeren Konsumintensität zusammenhängt. Ein wichtiger Erklärungsfaktor hierfür dürfte aber insbesondere die einfachere Verfügbarkeit der Substanzen kombiniert mit weniger engmaschigen Kontrollmöglichkeiten im ambulanten Setting sein.
Da die Daten die Situation unmittelbar zum Behandlungsende abbilden, besteht keine Rückschlussmöglichkeit, ob sich die für STR beobachtete deutlich stärkere Konsummengenreduktion nachhaltig verstetigt. Es ist anzunehmen, dass bei stationären Entwöhnungsbehandlungen ein erhöhtes Rückfallrisiko besteht, sobald die Betroffenen in ihrer regulären Lebenswelt wieder erleichterten „Substanzzugriff“ haben. So geht der Katamnesebericht des Fachverbandes Sucht für das Datenjahr 2018 davon aus, dass die Hälfte der Personen, die eine ambulante Entwöhnungsbehandlung durchlaufen haben – davon 79,2 % aufgrund von Alkohol- und 6,4 % aufgrund von Cannabinoidkonsumstörungen – ein Jahr nach deren Abschluss gemäß DGSS 4-Standard (also ggf. nach Rückfall) abstinent war (Becker et al., 2021). Im Bereich der stationären Entwöhnungsbehandlung galt dies im Datenjahr 2020 aber nur für zwei Fünftel der Personen, die aufgrund von Alkoholkonsumstörungen behandelt worden waren (Bachmeier et al., 2023), bzw. für ein Fünftel der Personen, die aufgrund von Cannabinoidkonsumstörungen behandelt worden waren (Kemmann et al., 2023). Dies unterstreicht implizit die Bedeutung, die einer adäquaten Rehabilitations-Nachsorge (Deutsche Rentenversicherung, 2015) insbesondere nach einer stationären Entwöhnungsbehandlung zukommt.
Zusammenfassend lässt sich festhalten, dass ARS und STR unterschiedliche Personengruppen erreichen und nicht per se individuell austauschbare Behandlungsangebote darstellen. Da es die Aggregatdaten der DSHS nicht erlauben, soziodemographische und störungsbezogene Unterschiede zwischen ARS-Klientel und STR-Klientel statistisch zu berücksichtigen, ist ein Vergleich der „Effektivität“ von ARS und STR grundsätzlich nicht angebracht. Vor dem Hintergrund der komplexeren Problematik der STR-Fälle ist der fehlende Unterschied zwischen beiden Behandlungsansätzen hinsichtlich Haltequote und Anteil an Fällen mit verbesserter Suchtproblematik allerdings positiv zu werten. Anscheinend gelingt es ARS und STR gleichermaßen gut, ihre spezifische Klientel bedarfsgerecht durch die Entwöhnung zu begleiten.
5 Abkürzungsverzeichnis
- ARS Ambulante Medizinische Rehabilitation
- DSHS Deutsche Suchthilfestatistik
- ICD International Classification of Diseases
- IFT Institut für Therapieforschung
- KDS Kerndatensatz zur Dokumentation in der Suchtkrankenhilfe
- STR Stationäre Medizinische Rehabilitation
6 Literatur
- Bachmeier, R., Bick-Dresen, S., Daniel, H., Dyba, J., Funke, W., Kemmann, D., Klein, T., Medenwaldt, J., Premper, V., Reger, F., & Wagner, A. (2023). Effektivität der stationären Suchtrehabilitation – FVS+-Katamnese des Entlassjahrgangs 2020 von Fachkliniken für Alkohol- und Medikamentenabhängige. Sucht aktuell, 2023(5) 21-36.
- Becker, A., Bick-Dresen, S., Schneider, B., Bachmeier, R., Bingel-Schmitz, D., Fölsing, B., Funke, W., Klein, T., Kramer, D., Löhnert, B., Steffen, D., Seydlitz, U., & Granowski, M. (2021). Effektivität der ambulanten Suchtrehabilitation–FVS-Katamnese des Entlassjahrgangs 2018 von Ambulanzen für Alkohol-und Medikamentenabhängige. Sucht aktuell, 2021(3) 38-47.
- Courtney, R. J., Clare, P., Boland, V., Martire, K. A., Bonevski, B., Hall, W., Siahpush, M., Borland, R., Doran, C. M., West, R., Farrell, M., & Mattick, R. P. (2017). Predictors of retention in a randomised trial of smoking cessation in low-socioeconomic status Australian smokers. Addict Behav, 64, 13-20. https://doi.org/10.1016/j.addbeh.2016.07.019
- Deutsche Hauptstelle für Suchtfragen (DHS). (2022). Deutscher Kerndatensatz zur Dokumentation im Bereich Suchtkrankenhilfe (3.0). Definitionen und Erläuterungen zum Gebrauch. (Stand: 01.01.2022). https://www.suchthilfestatistik.de/fileadmin/user_upload_dshs/methode/KDS/2021-01-01_Manual_Kerndatensatz_3.0.pdf
- Deutsche Rentenversicherung. (2001). Anlage 3 zur Vereinbarung „Abhängigkeitserkrankungen“ vom 04.05.2001. Kriterien der Spitzenverbände der Krankenkassen und Rentenversicherungsträger für die Entscheidung zwischen ambulanter und stationärer Rehabilitation (Entwöhnung) bei Abhängigkeitserkrankungen.
- Deutsche Rentenversicherung. (2008). Gemeinsames Rahmenkonzept der Deutschen Rentenversicherung und der Gesetzlichen Krankenversicherung zur ambulanten medizinischen Rehabilitation Abhängigkeitskranker vom 3. Dezember 2008.
- Deutsche Rentenversicherung. (2011). Gemeinsames Rahmenkonzept der Deutschen Rentenversicherung und der Gesetzlichen Krankenversicherung zur ganztägig ambulanten medizinischen Rehabilitation Abhängigkeitskranker vom 18. August 2011.
- Deutsche Rentenversicherung. (2015). Rahmenkonzept zur Nachsorge für medizinische Rehabilitation nach § 15 SGB VI der Deutschen Rentenversicherung.
- Deutsche Rentenversicherung. (2017). Handlungsempfehlungen der Deutschen Rentenversicherung (DRV), der Gesetzlichen Krankenversicherung (GKV) und der Deutschen Krankenhausgesellschaft (DKG) für die Verbesserung des Zugangs nach qualifiziertem Entzug in die medizinische Rehabilitation Abhängigkeitskranker vom 1. August 2017.
- Dilling, H., Mombour, W., & Schmidt, M. H. (2015). Internationale Klassifikation psychischer Störungen: ICD-10 Kapitel V (F) klinisch-diagnostische Leitlinien. Hogrefe Verlag.
- Hibbeler, B. (2010). Ambulante Rehabilitation: Trotz Hürden ein Erfolgskonzept. Dtsch Arztebl International, 107(14), A-634. https://www.aerzteblatt.de/int/article.asp?id=73232
- Hoffmann, L., Schumann, N., & Richter, M. (2018). Zugang zur stationären Rehabilitation bei Methamphetaminabhängigkeit – Barrieren und Optimierungspotenziale aus Expertenperspektive. Die Rehabilitation, 57(06), 364-371. https://doi.org/10.1055/s-0043-121492
- Kalinka, U. (2003). Rehabilitation: Ambulant und wohnortnah. Dtsch Arztebl International, 100(11), A-671. https://www.aerzteblatt.de/int/article.asp?id=36082
- Karoff, M. (2003). Rehabilitation: Stationär wo nötig, ambulant wo möglich. Dtsch Arztebl International, 100(17), A-1115. https://www.aerzteblatt.de/int/article.asp?id=36618
- Kemmann, D., Muhl, C., Funke, W., Erben, C., Fischer, M., Bachmeier, R., Klein, T., Link, S., & Granowski, M. (2023). Effektivität der stationären abstinenz-orientierten Drogenrehabilitation. Suchtaktuell, 2023(05), 37-44.
- Künzel, J., Murawski, M., Riemerschmid, C., & Schwarzkopf, L. (2023). Patient:innen der Hauptmaßnahmen „Ambulante medizinische Rehabilitation“ und „Stationäre medizinische Rehabilitation, KURZBERICHT NR.1/2023 – DEUTSCHE SUCHTHILFESTATISTIK 2021. München, Institut für Therapieforschung.
- Pinto, R. M., Campbell, A. N., Hien, D. A., Yu, G., & Gorroochurn, P. (2011). Retention in the National Institute on Drug Abuse Clinical Trials Network Women and Trauma Study: implications for posttrial implementation. Am J Orthopsychiatry, 81(2), 211-217. https://doi.org/10.1111/j.1939-0025.2011.01090.x
- Preuss, U. W., Zimmermann, J., Schultz, G., Watzke, A., Schmidt, P., Löhnert, B., & Soyka, M. (2012). Risk profiles of treatment noncompletion for inpatients and outpatients undergoing alcohol disorder rehabilitation treatment. Subst Abuse Rehabil, 3, 35-42. https://doi.org/10.2147/sar.S24980
- Schmidt, P., Küfner, H., Löhnert, B., Kolb, W., Zemlin, U., & Soyka, M. (2009). Effizienz der ambulanten und stationären Alkoholentwöhnung – Prädiktoren des Behandlungserfolgs [Efficiency of Outpatient and Inpatient Alcohol Treatment – Predictors of Outcome]. Fortschr Neurol Psychiatr, 77(08), 451-456. https://doi.org/10.1055/s-0028-1109501
- Schwarzkopf, L., Braun, B., Specht, S., Dauber, H., Strobl, M., Künzel, J., Klapper, J., Kraus, L., & Pfeiffer-Gerschel, T. (2020). Die Deutsche Suchthilfestatistik – DSHS. Eine Einführung in Datenerfassung, Datensammlung, Datenverarbeitung und Auswertungen. https://www.konturen.de/fachbeitraege/die-deutsche-suchthilfestatistik-dshs/
- Seitz, R., Krammling, F., & Lindl, C. (2008). „Ambulant vor stationär“. Gesundheits- und Sozialpolitik, 62, 37-46. https://doi.org/10.5771/1611-5821-2008-2-37
- Verband der Ersatzkassen (vdek). (2001). Vereinbarung „Abhängigkeitserkrankungen“ vom 04.05.2001.
- Vigna-Taglianti, F. D., Burroni, P., Mathis, F., Versino, E., Beccaria, F., Rotelli, M., Garneri, M., Picciolini, A., & Bargagli, A. M. (2016). Gender Differences in Heroin Addiction and Treatment: Results from the VEdeTTE Cohort. Substance Use & Misuse, 51(3), 295-309. https://doi.org/10.3109/10826084.2015.1108339
Förderhinweis
Das Projekt Deutsche Suchthilfestatistik wird im Rahmen einer jährlichen Laufzeit vom Bundesministerium für Gesundheit gefördert.
Kontakt:
PD Dr. Larissa Schwarzkopf
Leiterin Forschungsgruppe Therapie und Versorgung
IFT Institut für Therapieforschung
Leopoldstraße 175
80804 München
www.ift.de
schwarzkopf(at)ift.de
Angaben zu den Autorinnen:
Die Autorinnen repräsentieren die Forschungsgruppe „Therapie und Versorgung“ am IFT Institut und Therapieforschung. Das IFT ist als selbstständiges, gemeinnütziges Forschungsinstitut auf dem Gebiet der Abhängigkeitserkrankungen tätig und bearbeitet grundlagen- und anwendungsbezogene Fragestellungen zu Ätiologie, Epidemiologie, Prävention, Therapie und Versorgungsforschung. Die Deutsche Suchthilfestatistik (DSHS), die das IFT seit mehr als vierzig Jahren betreut, bildet einen zentralen Grundpfeiler dieser Forschungsaktivitäten. Hierbei koordiniert die Forschungsgruppe Therapie und Versorgung schwerpunktmäßig die inhaltliche und methodische Weiterentwicklung der DSHS.
- PD Dr. Larissa Schwarzkopf, Dipl.-Ges.ök, MSc. Biostatistics, IFT, Leiterin Forschungsgruppe Therapie und Versorgung
- Monika Murawski, MPH, Dipl.-Soz., Wissenschaftliche Mitarbeiterin
- Carlotta Riemerschmid, MSc. Psychologie, IFT, Doktorandin Forschungsgruppe Therapie und Versorgung
- Jutta Künzel, Dipl.-Psych., IFT, Wissenschaftliche Mitarbeiterin, Forschungsgruppe Therapie- und Versorgung

