Alkohol-Risikokonsumenten frühzeitig erkennen

Dr. Darius Chahmoradi Tabatabai
Nur 16 Prozent der Menschen mit einem riskanten oder abhängigen Konsum von Alkohol holen sich Hilfe im Versorgungssystem. Dabei gehen fast alle von ihnen mindestens einmal im Jahr zum Arzt oder ins Krankenhaus. Wie können diese Menschen erreicht werden, damit sie besser von Hilfeangeboten für die Suchtproblematik profitieren können? An der Hartmut-Spittler-Fachklinik am Vivantes Auguste-Viktoria-Klinikum in Berlin-Schöneberg wurde untersucht, welche Auswirkungen die Einführung eines Suchtkonsils zeigt. Bei einem Suchtkonsil handelt es sich um eine spezifische Suchtberatung durch einen erfahrenen Suchttherapeuten, die von der Krankenhausstation (Ärzte, Pflegepersonal) gezielt angefordert wird. Nach zweieinhalb Jahren wurden die Ergebnisse dieser Beratung (z. B. Vermittlung in die Entzugsbehandlung) ausgewertet.
Handlungsbedarf bei Früherkennung und Frühintervention
Im Jahr 2015 formulierte die Bundesrepublik Deutschland „Alkoholkonsum reduzieren“ als Nationales Gesundheitsziel (http://gesundheitsziele.de/). Darin wird die Bedeutung von Früherkennung und Frühintervention betont:
„Trotz hoher gesellschaftlicher Folgekosten des problematischen Alkoholkonsums und alkoholbezogener Erkrankungen ist in Deutschland eine Unterversorgung insbesondere in den Bereichen der Früherkennung und Frühintervention bekannt und belegt. Andererseits wurde in Studien die Wirksamkeit von Frühinterventionen insbesondere in Hausarztpraxen (Kaner et al., 2007) und unter bestimmten Voraussetzungen auch im Allgemeinkrankenhaus nachgewiesen (McQueen, Howe, Allan, Mains, & Hardy, 2011). Durch Frühinterventionen beispielweise über die ärztliche Praxis oder im Krankenhaus kann eine breite Gruppe von Personen mit problematischem Alkoholkonsum erreicht werden. So weisen 80 Prozent der Alkoholabhängigen jährlich mindestens einen Kontakt zur hausärztlichen oder einer vergleichbaren Praxis auf; 24,5 Prozent mindestens einen Krankenhausaufenthalt und insgesamt 92,7 Prozent irgendeinen Kontakt zu einem niedergelassenen Arzt bzw. einer niedergelassenen Ärztin oder Krankenhaus (Rumpf, Hapke, Bischof, & John, 2000). Von riskant Alkohol Konsumierenden finden sich 75 Prozent beim Hausarzt/Hausärztin ein, 70 Prozent hatten beim Zahnarzt/Zahnärztin, 58 Prozent beim Facharzt/Fachärztin und 15 Prozent im Krankenhaus Berührungspunkte zum Gesundheitswesen; lediglich sieben Prozent der Alkohol-Risikokonsumenten nimmt in zwölf Monaten keinerlei medizinische Angebote in Anspruch (Bischof, John, Meyer, Hapke, & Rumpf, 2003). Dies unterstreicht die Bedeutung der primärärztlichen Versorgung im Bereich der Früherkennung und Frühintervention. Zudem sollte die Qualifikation und Kompetenz bezüglich der Früherkennung auch durch die verschiedenen Berufsgruppen im Sozial- und Bildungswesen gewährleistet sein.“ (Nationales Gesundheitsziel „Alkoholkonsum reduzieren“, 2015, S. 11, http://gesundheitsziele.de/)
Auch in der gültigen S3-Leitlinie „Alkoholbezogene Störungen: Screening, Diagnose und Behandlung“ finden sich entsprechende Empfehlungen: „Generell ist Screening auf riskanten Alkoholkonsum oder schädlichen Konsum von Alkohol und Alkoholabhängigkeit in Settings sinnvoll, in denen proaktiv auf Patienten zugegangen wird. Das betrifft häufig Frühinterventionsmaßnahmen in Settings der medizinischen Grundversorgung.“ (Langfassung vom 28.02.2016, S. 15)
Die DGPPN (Deutsche Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde e.V.) geht in „Psyche im Fokus“ (1/2016, S. 2–3) ebenfalls auf die Früherkennung und Frühintervention bei Suchterkrankungen ein und gibt ein richtungsweisendes Statement ab: „Doch auch das Gesundheitswesen ist noch nicht ausreichend für Abhängigkeitserkrankungen sensibilisiert. Vor allem in der primärmedizinischen Versorgung ist der Grad an Awareness verbesserungsfähig, gleichzeitig ist auch zu wenig Zeit für Diagnostik und Behandlungsplan vorgesehen.“
Pilotprojekt: Einführung eines Suchtkonsils
Im deutschen Krankenhausalltag findet ein systematisches Alkohol-Screening auf somatischen Stationen in vielen Fällen nicht statt. Der psychiatrische Konsiliardienst (Begleitdiagnostik durch einen angeforderten Facharzt für Psychiatrie und Psychotherapie) kann aufgrund der begrenzten Ressourcen nur einen geringen Teil der zu erwartenden Fälle erfassen. Wie viele Patienten durch die Einrichtung eines zusätzlichen Suchtkonsils erreicht werden können, wurde an zwei Standorten der Vivantes-Kliniken in Berlin Tempelhof-Schöneberg im Rahmen eines Pilotprojektes untersucht.
Im Bezirk leben etwa 330.000 Menschen, die Prävalenz für Alkoholabhängigkeit liegt bei rund 7.840 und für den schädlichen Konsum von Alkohol bei rund 12.420. Nach der Studie von Rumpf, Hapke, Bischof & John (2000) sind bis zu 5.000 Fälle an Folgeerkrankungen von Alkoholkonsum pro Jahr an den beiden Vivantes-Standorten auf den verschiedenen Stationen zu erwarten. Dabei handelt es sich nur um eine grobe Schätzung, da die Zahlen eines dritten Krankenhauses im Bezirk von einem anderen Träger nicht berücksichtigt werden konnten.
Zusätzlich zum psychiatrischen Konsiliardienst der Abteilungen für Allgemeinpsychiatrie in den beiden Krankenhäusern wurde von 11/2013 an ein Suchtkonsil der Hartmut-Spittler-Fachklinik für Alkohol- und Medikamentenabhängigkeit angeboten, das entweder vom Oberarzt der Klinik oder einem approbierten Diplom-Psychologen durchgeführt wurde. Das Suchtkonsil wurde in der Klinikkonferenz beschlossen und auf den somatischen Stationen im Rahmen von Besprechungen oder Abteilungsfortbildungen bekannt gemacht. Die Reaktionen auf den Dienst waren in dieser Phase sehr vielfältig. Sie reichten von Zustimmung („höchste Zeit bei den vielen Fällen, die wir sehen“) bis hin zu Ablehnung („spielt bei uns keine Rolle“). Das Konsil musste von den Stationen standardisiert über die elektronische Patientendokumentation ausgelöst werden wie jede andere fachärztliche Untersuchung auch. Die durchgeführten Gespräche waren sehr differenziert. Es gab erste Informationsgespräche, bei denen das Motivational Interviewing nach Miller und Rollnick zum Einsatz gebracht wurde, und es gab Gespräche zur gezielten Vorbereitung weiterführender suchtmedizinischer Maßnahmen (Kontakt zur Beratungsstelle, Verlegung zur Entzugsbehandlung und Antragstellung für eine Entwöhnungstherapie).
Von 11/2013 bis 5/2016 wurden insgesamt 185 Konsile angefordert. Von diesen 185 Fällen erschienen in der Folge 24 Fälle (13 Prozent) zu einem Vorgespräch in der Entwöhnungsklinik, in den meisten Fällen nach einer vorangegangenen Entzugsbehandlung in der psychiatrischen Nachbarabteilung. In insgesamt 17 Fällen (neun Prozent) konnte die Aufnahme zur Entwöhnungsbehandlung realisiert werden. Nicht systematisch erfasst wurde die Akzeptanz für die Gespräche, gerade auch bei den angesprochenen Patienten, die zunächst keine Hilfe annahmen. Ein Interview mit den durchführenden Ärzten und Psychologen erbrachte die Einschätzung einer recht hohen Akzeptanz für die Gespräche. Dies würde die Ergebnisse der Studie von Freyer et al. (2006) in Greifswald bestätigen. Dort reagierten rund 66 Prozent der angesprochenen Patienten mit einer Alkoholproblematik auf somatischen Stationen positiv auf die Intervention mit Beratung.
Das Stigma der Sucht
Neben der Ausstattung und den Ressourcen der Klinik ist auch das Phänomen „Stigma der Sucht“ zum großen Teil dafür verantwortlich, dass so wenig Patienten mit alkoholbezogenen Störungen in den somatischen Abteilungen eines Krankenhauses erreicht werden. Studien wie die von Schomerus, Matschinger & Angermeyer (2006 und 2013 ) belegen eine Ablehnung von Abhängigkeitserkrankungen in unserer Gesellschaft und eine nach wie vor vorhandene Einschätzung, dass Sucht selbst verschuldet ist (siehe Abbildungen 1 und 2).
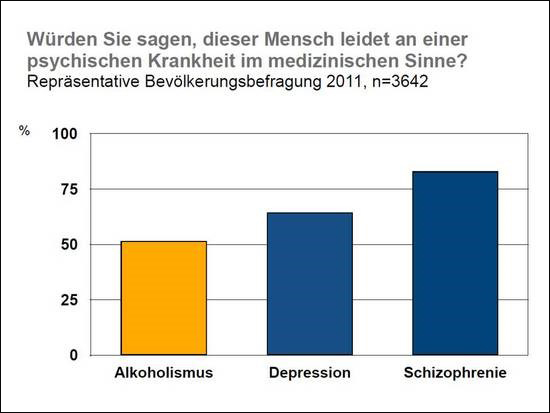
Abb. 1: Anhand von Fallbeispielen, ohne Kenntnis der Diagnose, beurteilten Studienteilnehmer, ob die jeweiligen Betroffenen an einer psychischen Krankheit im medizinischen Sinne leiden. Das Krankheitsbild Alkoholismus wurde deutlich seltener als Krankheit angesehen als z. B. Depression oder Schizophrenie. Quelle: Schomerus, G., Matschinger, H., Angermeyer, M.C., 2013. Continuum beliefs and stigmatizing attitudes towards persons with schizophrenia, depression and alcohol dependence. Psychiatry Res 209, 665-669.
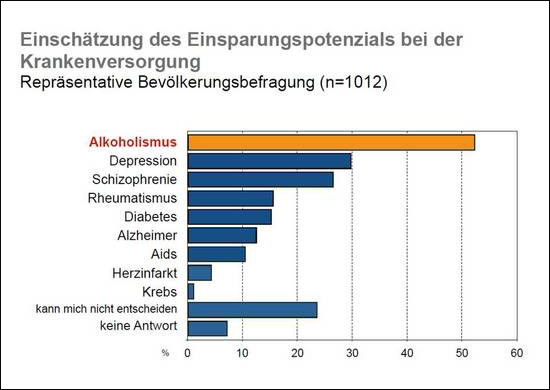
Abb. 2: Per Telefoninterview wurde gefragt, bei welchen Krankheiten bei der Versorgung von Patienten am ehesten Geld eingespart werden könnte. Zur Auswahl gestellt wurden neun Krankheiten, drei Antworten waren möglich. Quelle: Schomerus, G., Matschinger, H., Angermeyer, M.C., 2006. Preferences of the public regarding cutbacks in expenditure for patient care: Are there indications of discrimination against those with mental disorders? Soc Psychiatry Psychiatr Epidemiol 41, 369-377.
Dies führt dazu, dass Betroffene lange Zeit versuchen, die Erkrankung zu verbergen aus Furcht vor der negativen Bewertung des Umfeldes. Wird eine Suchterkrankung bekannt, fühlt sich aber auch häufig das Umfeld unwohl und schaut reflexhaft, mit einer Art von falschem Taktgefühl, weg. Auch auf somatischen Stationen oder auf Rettungsstellen ist dieses Phänomen zu beobachten: Ein Patient wird mit einer akuten Pankreatitis (Bauchspeicheldrüsenentzündung) in das Krankenhaus gebracht. Recht rasch wird anhand des klinischen Befundes und der Laborkonstellation deutlich, dass die Krankheit durch übermäßigen Konsum von Alkohol entstanden ist (alkoholtoxische Genese). Bei Konfrontation mit den Befunden reagiert der Patient bagatellisierend und beschämt, lehnt auch per Mimik und Gestik Gespräche darüber ab. An dieser Stelle wirken Zeitnot und das (falsche) Taktgefühl des Arztes unheilvoll zusammen. Der Arzt spürt die Not seines Patienten und den Wunsch, nicht weiter beschämt oder auch ‚belästigt‘ zu werden, und respektiert ihn. Selbst wenn ihm bewusst wird, dass dieser Zustand überwunden werden sollte, spielt der Zeitfaktor eine entscheidende Rolle. Dem Arzt ist klar, dass ein Gespräch über den Alkoholkonsum nicht ‚zwischen Tür und Angel‘ geführt werden sollte, also zeitlichen und empathischen Aufwand bedeutet. Häufig sind die personellen Ressourcen so knapp, dass diese Gespräche dann gar nicht stattfinden. Die Hoffnung des Patienten, dass der Konsum „noch nicht so schlimm ist“, wird damit indirekt bestätigt.
Das Stigma der Sucht wirkt aber auch auf eine andere Weise. Die Extremformen des Konsums von Substanzen, die Abhängigkeit erzeugen, werden gesellschaftlich recht breit abgelehnt. Konsum, der ohne die extremen Anzeichen von Missbrauch und Abhängigkeit auftritt, wird dagegen sehr lange toleriert, obwohl er bereits mit Schäden behaftet sein kann. Es ist eine heikle Frage, ab wann und wie Betroffene auf ihren Konsum angesprochen werden sollten.
Für das medizinische Personal kann der risikoreiche Alkoholkonsum eines Patienten auch noch ein ganz anderes Problem aufwerfen, nämlich die Frage nach dem eigenen Konsum. Dieser wird möglicherweise konflikthaft erlebt und wirft Unsicherheiten auf. Diese Gefühlslage kann sich mit der Situation des Patienten zu einer unausgesprochenen Übereinkunft darüber vermengen, nicht über das Thema zu sprechen. Entsprechende Zusammenhänge thematisiert die Psychotherapeutin Agnes Ebi in ihrem Buch „Der ungeliebte Suchtpatient“ (1998). Neben vielen anderen Aspekten der Schwierigkeiten in der therapeutischen Arbeit mit Abhängigkeitserkrankten beschreibt sie dabei auch die unbewusste Furcht vor der Nähe zum Süchtigen.
Sucht als Krankheit in der öffentlichen Wahrnehmung verankern
Welche Konsequenzen lassen sich aus all dem ableiten? Ein gesellschaftliches Umdenken hinsichtlich der Stigmatisierung der Sucht wird einen langen Zeitraum erfordern. Erwähnt sei an dieser Stelle der bekannte historische Umstand, dass die Definition der Alkoholabhängigkeit durch die WHO von 1952 in der Bundesrepublik Deutschland erst 16 Jahre später, 1968, zu einer sozialrechtlichen Anerkennung des Alkoholismus als Krankheit führte. Vor 1945 wurde ein Teil der Alkoholabhängigen umgebracht oder der Zwangssterilisierung zugeführt. Dies scheint im transgenerativen Prozess noch nicht vollständig verarbeitet zu sein, und ein Teil der Menschen sieht eine Abhängigkeitserkrankung immer noch als einen selbstverschuldeten Zustand an.
Die wiederholte Auseinandersetzung mit dem Krankheitsbegriff in den öffentlichen Räumen unserer Gesellschaft wird notwendig sein, um die Akzeptanz für die Erkrankung auf einen Stand zu bringen, der z. B. mit dem beim Diabetes mellitus vergleichbar ist. Schulen, Betriebe, Vereine, Institutionen, aber auch die Medien, sind Kommunikationsorte, an denen entsprechende Prozesse in Gang gebracht werden müssen. Anfangen können diese Prozesse jedoch im Krankenhaus, das mit gutem Beispiel vorangeht und systematisch daran arbeitet, den Umgang mit Abhängigkeitserkrankungen ‚salonfähig‘ zu machen. Ein routineartig durchgeführtes Suchtkonsil stellt das wichtigste Signal in diesem Zusammenhang dar. Die Widerstände gegen die Einführung dieses Konsils sind zunächst groß, weil ein direkter betriebswirtschaftlicher Nutzen für das Krankenhaus zunächst nicht berechnet werden kann. Das DRG-System liefert je nach Lesart (Controlling-Haltung) Anreize, einen Abhängigkeitserkrankten mit mehreren Folgeerkrankungen als eine Art ‚Cash-Cow‘ zu betrachten, die erlösorientiert ausgeschlachtet wird. Eine ganzheitliche Betrachtung des Menschen und eine Motivierung zur Entzugsbehandlung stellen möglicherweise ein unternehmerisches Risiko dar. Die Endrechnung wird der Gesellschaft an anderer Stelle präsentiert und belastet Kommunen und Rentenversicherungen.
Beim Deutschen Suchtkongress im September 2016 in Berlin referierte PD Dr. Georg Schomerus über das Stigma der Sucht und gab einen Überblick über den Forschungsstand. Dabei scheute er nicht die Frage, ob ein Stigma positive Folgen habe, zum Beispiel durch eine Form der Abschreckung. Die Ergebnisse sind bislang eindeutig: Das Stigma führt vielmehr zu einer Aufrechterhaltung von Heimlichkeit und Wegschauen. Im September 2016 fand eine Klausurtagung mit verschiedenen Experten in Greifswald statt, die sich mit dem Thema „Stigma der Sucht“ beschäftigten. Auftraggeber war das Bundesministerium für Gesundheit. Als Ergebnis dieses Expertentreffens liegt nun das Memorandum „Das Stigma von Suchterkrankungen verstehen und überwinden“ vor, das den Versuch unternimmt, das Phänomen der Stigmatisierung von Menschen mit Suchtkrankheiten zu erklären und Wege für einen stigmafreien Umgang mit Suchtkrankheiten aufzuzeigen. Für den klinischen Bereich ist zu hoffen, dass das Suchtkonsil zum Standard in deutschen Krankenhäusern wird.
Literatur beim Verfasser
Kontakt:
Dr. Darius Chahmoradi Tabatabai
Hartmut-Spittler-Fachklinik am Vivantes Auguste-Viktoria-Klinikum
Rubensstraße 125
12157 Berlin
Tel. 030/13 020-86 00
Darius.ChahmoradiTabatabai@vivantes.de
Angaben zum Autor:
Dr. Darius Chahmoradi Tabatabai, MBA, ist Chefarzt der Hartmut-Spittler-Fachklinik für Alkohol- und Medikamentenabhängigkeit am Vivantes Auguste-Viktoria-Klinikum in Berlin-Schöneberg.

