Handlungsempfehlungen aus dem Leitfaden der Deutschen Gesellschaft für Kinderschutz in der Medizin

Frauke Schwier

Dr. Hauke Duckwitz

Dr. Lieselotte Simon-Stolz
Kinder mit einem psychisch oder suchtkranken Elternteil sind vielfältigen, oft chronischen Belastungen und kumulierenden Risikofaktoren ausgesetzt. Sie gelten als Hochrisikogruppe für die Entstehung einer eigenen psychischen und/oder Suchterkrankung und tragen ein großes Risiko, vernachlässigt oder misshandelt zu werden. Hierbei bilden die Kinder, die bereits durch Exposition von Alkohol oder anderen Substanzen in der Schwangerschaft pränatal geschädigt wurden, eine vulnerable Gruppe mit besonderer Gefährdung. Die Vermittlung von Hilfen sowie der Schutz von Kindern in sogenannten Hochrisikofamilien stellen für die beteiligten Systeme eine besondere Herausforderung dar. Bei hoher Komorbidität von Sucht- und psychischen Erkrankungen – bei 40 bis 50 Prozent der Suchterkrankten bestehen zusätzlich psychische Erkrankungen (Jacobi et al., 2010) – und aufgrund fehlender Möglichkeiten, alle Betroffenen zu erfassen, gehen konservative Schätzungen von ca. fünf Millionen Kindern mit einem psychisch oder suchtkranken Elternteil in Deutschland aus (Lenz & Wiegand-Grefe, 2017). Es ist von einer hohen Dunkelziffer auszugehen.
Fachkräfte im Gesundheitssystem orientieren sich bei ihrer täglichen Arbeit an Empfehlungen von Leitlinien. Im Folgenden stellen wir die für die Thematik relevanten Leitlinien kurz vor und werden auf den Leitfaden „Präventiver Kinderschutz bei Kindern psychisch und suchtkranker Eltern“ der Deutschen Gesellschaft für Kinderschutz in der Medizin (DGKiM) gezielt eingehen.
Übersicht aktueller Leitlinien
Im Februar 2019 wurde unter Federführung der Deutschen Gesellschaft für Kinderschutz in der Medizin (DGKiM) die AWMF S3+ Leitlinie Kindesmisshandlung, -missbrauch und -vernachlässigung unter Einbindung der Jugendhilfe und Pädagogik (Kinderschutzleitlinienbüro, 2019), kurz AWMF S3+ Kinderschutzleitlinie veröffentlicht. Sie beruht auf höchstem wissenschaftlichem Niveau, und alle Empfehlungen wurden durch ein repräsentatives Gremium aus 82 Fachgesellschaften und Organisationen aus Medizin, Psychologie, Sozialer Arbeit und Pädagogik erstellt und verabschiedet.
Die Kinderschutzleitlinie soll Fachkräfte im Gesundheitssystem dabei unterstützen, eine Kindesmisshandlung, -vernachlässigung und einen sexuellen Missbrauch frühzeitig zu erkennen, festzustellen und mit den erkannten Anhaltspunkten für eine Kindeswohlgefährdung fachgerecht und kompetent umzugehen. Außerdem soll die Leitlinie Fachkräften aus anderen Versorgungsbereichen wie z. B. der Kinder- und Jugendhilfe die Arbeit im Gesundheitssystem transparent darstellen. Alle Informationen und Veröffentlichungen zur Kinderschutzleitlinie sind abrufbar auf den Homepages der AWMF oder DGKiM.
Eine der Handlungsempfehlungen der Kinderschutzleitlinie besagt, dass bei allen Erwachsenen, die aufgrund einer Intoxikation, eines (versuchten) Suizids oder einer akuten psychischen Dekompensation in der Notaufnahme behandelt werden, danach gefragt werden soll, ob diese Erwachsenen für Minderjährige verantwortlich sind. Wenn diese Frage bejaht wird, soll der Sozialdienst der Klinik informiert werden, um in Erfahrung zu bringen, inwieweit es einen Hilfebedarf in der Familie gibt.
Weitere aktuelle Leitlinien:
- AWMF S3-Leitlinie Metamphetamin-bezogene Störungen (Drogenbeauftragte der Bundesregierung et al., 2017)
- AWMF S3-Leitlinie Medikamentenbezogene Störungen (DGPPN & DG-Sucht, 2020)
- AWMF S3-Leitlinie Diagnose der Fetalen Alkoholspektrumstörungen FASD (Landgraf & Heinen, 2016)
- DGKiM-Leitfaden für Präventiven Kinderschutz bei Kindern psychisch und suchtkranker Eltern (Version 1.0 – 12/2020)
Fokus: DGKiM-Leitfaden „Präventiver Kinderschutz bei Kindern psychisch und suchtkranker Eltern“
ezüglich der Thematik Kinder psychisch und suchtkranker Eltern veröffentlichte der Arbeitskreis Prävention der Deutschen Gesellschaft für Kinderschutz in der Medizin im Dezember 2020 einen Leitfaden für Präventiven Kinderschutz bei Kindern psychisch und suchtkranker Eltern. Dieser Leitfaden informiert Fachkräfte im Gesundheitssystem über Prävention und Intervention bei den betroffenen Kindern und Jugendlichen. Er beruht auf den aktuellen wissenschaftlichen Erkenntnissen in Anlehnung an die AWMF S3+ Kinderschutzleitlinie und auf in der Praxis bewährten Vorgehensweisen. Nach einer Einführung in die Thematik werden Empfehlungen für präventives Handeln bezogen auf die unterschiedlichen Entwicklungsstufen der Kinder gegeben.
Auswirkungen der elterlichen Erkrankung auf das Fürsorgeverhalten und das familiäre System
Nicht jede psychische Störung oder Suchterkrankung eines Elternteils führt zwangsläufig zu einer eingeschränkten Erziehungskompetenz oder einer Gefährdung des Kindeswohls. Eine zentrale Rolle bei der Beurteilung der elterlichen Erziehungsfähigkeit spielen die Qualität der Eltern-Kind-Beziehung und die Kompetenz der Eltern, einfühlsam die Bedürfnisse der Kinder wahrzunehmen und diese angemessen zu befriedigen (Plattner, 2017). Psychisch oder suchterkrankte Eltern zeigen jedoch in erhöhtem Maße eine eingeschränkte emotionale Bindungs- und Empathiefähigkeit. Die Auswirkungen auf die Co-Regulation und die Eltern-Kind-Interaktion verdeutlicht Abbildung 1.
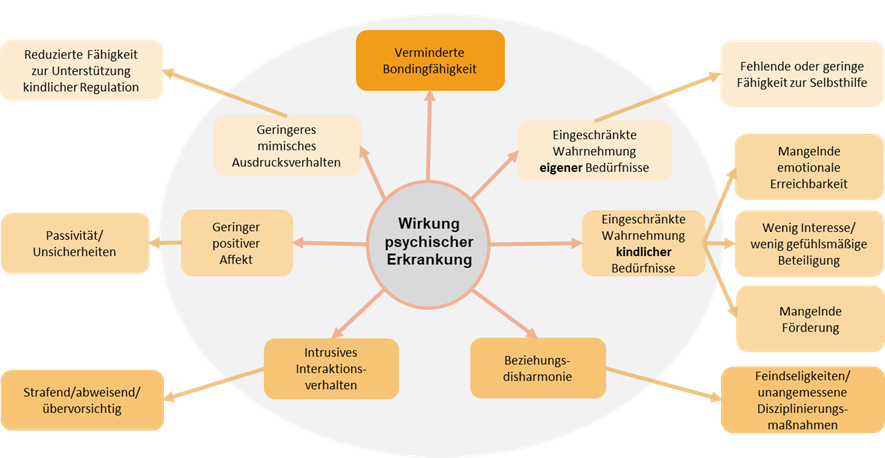
Abbildung 1: Entstehung von Risikokonstellationen – frühe Hinweise bei den Eltern und Auswirkungen auf elterliche Co-Regulation und Interaktion
Häufig ist der Familienalltag wenig strukturiert und bietet unzureichende kognitive und soziale Anregung, Explorationsmöglichkeiten und Regulationshilfen für die Kinder. Diese erleben ihre Eltern immer wieder als instabil und schlecht berechenbar. Weitere Problemfelder sind die häufige soziale Isolation sowie das hohe Risiko, dass die Eltern sich durch die Kinder persönlich eingeschränkt fühlen und den Kindern negative Emotionen (Ärger, Feindseligkeit, Wut, Hass) entgegenbringen. Betroffene Eltern zweifeln häufig an der eigenen elterlichen Kompetenz mit daraus folgenden Gefühlen von Enttäuschung, Unzulänglichkeit, Versagen und Hilflosigkeit.
Außerdem zeigt sich eine erhöhte Prävalenz von familiärer Disharmonie (Trennung/ Scheidung), Arbeitslosigkeit, finanziellen Problemen, problematischen Wohnverhältnissen und kritischen Lebensereignissen (z. B. schwere Erkrankung oder Tod eines Elternteils, Krankenhausaufenthalte, Polizeieinsätze, Inhaftierung). Das Risiko für Unfälle und Verletzungen ist erhöht. In manchen Familien herrscht eine Atmosphäre ständiger Angst und Unsicherheit. Häusliche Gewalt sowie Vernachlässigung und Misshandlung treten häufiger auf und bedeuten damit ein hohes Entwicklungsrisiko für die Kinder (Klein, 2008).
Direkte altersbezogene Folgen für die Kinder
Eine Gefährdung der kindlichen Entwicklung kann bereits durch eine intrauterine Substanzexposition – sowohl von legalen (Nikotin, Alkohol, Medikamente) als auch illegalen Substanzen (häufig auch in Kombination) – und durch pränatale Stressbelastung der Mutter entstehen. Neurobiologische Forschungen zeigen Zusammenhänge zwischen dem Belastungserleben der Schwangeren und Veränderungen der Hirnmorphologie und Neuroendokrinologie des ungeborenen Kindes. Die stressbezogenen Umwelteinflüsse ab dem frühen Kindesalter stellen einen Hauptrisikofaktor für die Entstehung späterer psychopathologischer Erkrankungen dar (Albermann et al., 2019).
Zum breiten Spektrum potenzieller Komplikationen und Erkrankungen des Kindes in der Neonatalzeit nach intrauteriner Substanzexposition gehören u. a. Frühgeburtlichkeit, intrauterine Wachstumsretardierung, Mikrozephalie (deutlich zu kleiner Kopfumfang), Fehlbildungen, Hyperexzitabilität (Übererregbarkeit des Zentralen Nervensystems), Trink- und Ernährungsschwierigkeiten sowie zerebrale Erkrankungen mit z. T. langfristigen Konsequenzen und erheblichen kognitiven Einschränkungen.
Nach der Geburt manifestieren sich bei ca. 50 bis 90 Prozent der Neugeborenen nach (legalem oder illegalem) Substanzkonsum in der Schwangerschaft (auch nach Substitution) Entzugssymptome, die unter dem Begriff Neugeborenen-Abstinenz-Syndrom (NAS) zusammengefasst werden. Klinische Symptome zeigen sich in der Regel innerhalb der ersten 24 bis 36 Lebensstunden, allerdings bei mütterlichem Zusatzkonsum von Benzodiazepinen häufig auch zeitverzögert (nach sieben Tagen bis zu vier Wochen). Deshalb sollten neben Geburtshelfern, Neonatologen, medizinischem Pflegepersonal und Hebammen auch Kinder- und Jugendärzt:innen mit der Symptomatik vertraut sein (Rohrmeister & Weninger, 2006).
Zumindest in den USA haben sowohl die Inzidenz als auch die Behandlungsdauer für das NAS in den letzten Jahren zugenommen. Aus Europa liegen keine systematisch erhobenen Daten vor (Gortner & Dudenhausen, 2017). Nach Schätzungen werden jährlich bundesweit ca. 2.000 Kinder drogenabhängiger Mütter geboren. Das entspricht einer Inzidenz von 1:3000 (Hüsemann, Nagel & Obladen, 2008). Prävalenzdaten zum Konsum illegaler Substanzen in der Schwangerschaft sind nicht verfügbar. Auch eine annähernde Schätzung des illegalen Substanzkonsums ist aufgrund häufiger Verschweigungstendenzen und geringerer Inanspruchnahme von vor- und nachgeburtlichen Hilfen betroffener Schwangerer sehr schwierig.
Aufgrund des häufigen Mischkonsums von illegalen und legalen Drogen können direkte substanzbezogene Langzeiteffekte auf die Kinder (z. B. auf Regulationsfähigkeit, Lernverhalten und Gedächtnisleistungen) nur eingeschränkt wissenschaftlich belegt werden. Aussagen über Wirkungseffekte, die auf eine einzelne Substanz zurückgeführt werden können, sind bei der derzeitigen Forschungslage nicht möglich. Insbesondere werden jedoch nach wie vor die Langzeitschädigungen durch Nikotin und Cannabinoide erheblich unterschätzt. Generell steigt das Risiko für das Ungeborene mit der Häufigkeit der Einnahme, der Dosis und der Vielfalt der konsumierten Substanzen.
Exkurs: Fetale Alkoholspektrum-Störungen (FASD)
Eine zahlenmäßig sehr bedeutsame Gruppe sind die Kinder, die durch mütterlichen Alkoholkonsum in der Schwangerschaft geschädigt wurden. Die im Zusammenhang mit intrauteriner Alkoholexposition auftretenden kindlichen Folgeschädigungen, Entwicklungsstörungen und Behinderungen werden unter dem Oberbegriff Fetale Alkoholspektrum-Störungen (FASD/Fetal alcohol spectrum disorder) zusammengefasst. Bundesweit trinken ca. 28 Prozent der Schwangeren Alkohol in der Schwangerschaft, ca. 16 Prozent zeigen ein binge-drinking-Verhalten (mind. fünf Getränke zu einer Gelegenheit) (Landgraf & Hoff, 2018).
Nach jetzigem Kenntnisstand muss davon ausgegangen werden, dass jeglicher Alkoholkonsum in der Schwangerschaft den Embryo gefährden kann. Statistische Schätzungen von Kraus et. al, die die Häufigkeit von mütterlichem Alkoholkonsum während der Schwangerschaft und das Risiko für eine FASD bei intrauteriner Alkoholexposition mit einbeziehen, zeigen eine Inzidenz der FASD von 1,77 Prozent in Deutschland. Eine zuverlässige Prävalenzstudie zu FASD existiert in Deutschland bisher nicht (Kraus et al., 2019). Die aktuell vorliegenden Daten beruhen auf Hochrechnungen oder Schätzungen. Expertenschätzungen gehen von einer einprozentigen FASD-Prävalenz der Gesamtbevölkerung aus. Bezogen auf Deutschland wären somit ca. 0,8 Millionen Menschen, davon 130.000 Kinder, von FASD betroffen (Landgraf & Heinen, 2016; Landgraf & Hoff, 2018).
Die routinemäßige Erfassung des Alkohol- und Drogenkonsums gehört in Deutschland zum Standard in der Schwangerenvorsorgeuntersuchung. Allerdings wird eine offene Ansprache des Konsums oft vermieden bzw. aufgrund struktureller und zeitlicher Belastungen nur unzureichend nachgefragt (Landgraf & Heinen, 2016; Nagel & Siedentopf, 2017). Hinzu kommt, dass die Frauen die tatsächliche Konsummenge möglicherweise nicht angeben bzw. aus Scham und Angst vor sozialer Stigmatisierung häufig alkoholverneinende Angaben machen. Aufgrund dessen ist von einer hohen Dunkelziffer auszugehen. Daher sollte bei Screening-Verfahren in der Schwangerschaft auf jeglichen Alkoholkonsum und nicht nur auf riskante Konsummuster geachtet werden. Angestrebtes Ziel der Aufklärung und Beratung sollte die Prävention einer Alkohol-exponierten Schwangerschaft sein.
Mögliche Folgen der teratogenen und neurotoxischen Wirkungen bei Alkoholexposition in der Schwangerschaft sind Wachstumsstörungen, typische Gesichtsdysmorphien, Hirnschädigungen und Beeinträchtigungen der geistigen und seelischen Entwicklung, Verhaltensauffälligkeiten sowie Funktions- und Alltagsbeeinträchtigungen des Kindes, die bis ins Erwachsenenalter persistieren. Die Störungen können in unterschiedlicher Ausprägung auftreten (Vollbild Fetales Alkoholsyndrom = FAS; nur einzelne Bereiche betreffend = partielles FAS/pFAS; auf entwicklungs-neurologische Störungen beschränkt = Alkoholbedingte Entwicklungsneurologische Störung/ARND), was aber nicht gleichzeitig eine geringere Schwere der Erkrankung impliziert. Für die Diagnostik der FASD steht seit 2016 eine evidenz- und konsensbasierte S3-Leitlinie zur Verfügung (Landgraf & Heinen, 2016). Empfohlen wird eine vernetzte, multimodale, interdisziplinäre Diagnostik und Therapie, wie sie in einigen wenigen spezialisierten Zentren bundesweit oder in sozialpädiatrischen Zentren vorgehalten wird. Dabei sollen die individuelle Problemlage und Alltagseinschränkungen des Kindes immer im Fokus stehen (Landgraf & Hoff, 2018).
Neben biologischen und (epi)genetischen Faktoren müssen auch die Umgebungs- und Sozialisationsbedingungen, unter denen die Kinder nach intrauteriner Substanzexposition aufwachsen, berücksichtigt werden. Das Aufwachsen mit suchtkranken Eltern stellt für die Kinder und Jugendlichen eine enorme Belastung dar. Sie fühlen sich nicht gesehen und erfahren häufig nur unzureichende elterliche emotionale und erzieherische Unterstützung und Fürsorge. Damit sind sie einem entwicklungsgefährdenden, dysfunktionalen elterlichen Verhalten ausgesetzt, in kritischen Fällen auch dem Risiko von Vernachlässigung und Misshandlung. Die Folgen für die Kinder sind umso gravierender, je früher und länger sie mit der elterlichen psychischen und Suchterkrankung konfrontiert sind, je schwerer ausgeprägt die Erkrankung ist und je mehr zusätzliche familiäre Belastungen vorliegen, die nicht durch vorhandene Schutzfaktoren kompensiert werden können. Ein weiteres Problem stellt die „Parentifizierung“, d. h. die Sorge um die Eltern, die Fürsorge für jüngere Geschwister, die Erledigung des Haushalts und das Wahren der Fassade durch die betroffenen Kinder, dar.
Empfehlungen für präventives Handeln
Bei Unterstützungsmaßnahmen für Kinder psychisch und suchtkranker Eltern spielen neben der Beratung und Unterstützung der Eltern insbesondere Angebote für die Kinder und Jugendlichen selbst entlang ihrer Entwicklungsphasen eine wichtige Rolle. Diese sollten möglichst frühzeitig erfolgen. Wichtig ist die Ermöglichung eigener Zugangswege für Kinder, die es ihnen erlauben, im Bedarfsfall auch eigenständig und ohne Einverständnis der Eltern nach Hilfe zu fragen, insbesondere bei mangelnder oder fehlender Krankheitseinsicht der Eltern. Diese Empfehlung, die die Arbeitsgruppe Kinder psychisch und suchtkranker Eltern in ihrem Abschlussbericht formuliert (Arbeitsgruppe Kinder psychisch und suchtkranker Eltern, 2019, Empfehlung Nr. 2; siehe auch Artikel auf KONTUREN online), wurde inzwischen im Kinder- und Jugendstärkungsgesetz berücksichtigt. In § 8 SGB VIII wurde das Vorliegen einer „Not- und Konfliktlage“ als Voraussetzung für einen Beratungsanspruch gestrichen. Somit haben Kinder und Jugendliche nun auch ohne ihre Eltern einen uneingeschränkten eigenen Anspruch auf Beratung durch die Kinder- und Jugendhilfe. Die Beratung kann auch durch einen Träger der freien Jugendhilfe erbracht werden (Gesetz zur Stärkung von Kindern und Jugendlichen – Kinder- und Jugendstärkungsgesetz – KJSG, 2021).
Ein zentrales Thema stellt die Psychoedukation der Kinder dar. Folgende Informationen und Botschaften sollten Kindern psychisch und suchtkranker Eltern gegeben werden (Moesgen et al., 2017):
- Sucht ist eine psychische Erkrankung und somit eine Krankheit.
- Die Eltern sind wegen ihrer psychischen Erkrankung keine schlechten Menschen.
- Das Kind hat keine Schuld an psychischen und Suchtproblemen von Vater oder Mutter.
- Es kann den Eltern nicht helfen und es ist auch nicht seine Aufgabe, deren Sucht zu kontrollieren oder die Erkrankung zu heilen.
- Das Kind hat trotz der Krankheit im Elternhaus das Recht, Kind zu sein, zu spielen, die Welt zu entdecken, Freundschaften zu entwickeln, die eigenen Fähigkeiten zu erproben und sich selbst zu lieben und zu achten.
Präventiver Kinderschutz in Familien mit einem psychisch oder suchtkranken Elternteil bedeutet oft eine Gratwanderung. Es gilt, gefährdete Kinder frühzeitig zu identifizieren und ihnen und den Eltern angemessene Unterstützung anzubieten, dabei gleichzeitig die elterliche Autonomie zu respektieren und schließlich Gefährdungssituationen deutlich abzugrenzen und ggf. geeignete Kinderschutzmaßnahmen einzuleiten (Albermann et al., 2019). Bei Hinweisen auf eine Gefährdung des Wohles oder der Entwicklung des Kindes bei fehlender Mitwirkung der Eltern sollten immer Maßnahmen unter Berücksichtigung des § 4 des Gesetzes zur Kooperation und Information im Kinderschutz (KKG) Anwendung finden (Kinderschutzleitlinienbüro, 2019). Wichtig sind in multidisziplinären und multiinstitutionellen Settings ein regelmäßiger (auch fallbezogener) Austausch, z. B. in Netzwerktreffen, Qualitätszirkeln, Helferkonferenzen usw., sowie eine eindeutige Festlegung der Verantwortlichkeiten der einzelnen Akteure.
Exkurs: Gesetzliche Grundlage zum Vorgehen bei Anhaltspunkten für eine Kindeswohlgefährdung (§ 4 KKG)
Das Gesetz zur Kooperation und Information im Kinderschutz (KKG) regelt im § 4 die Beratung und Übermittlung von Informationen durch Geheimnisträger an das zuständige Jugendamt beim Auftreten von Anhaltspunkten für eine Kindeswohlgefährdung. Unter dem Begriff Geheimnisträger:in sind verschiedene Berufsgruppen aufgeführt, die mit Kindern und Jugendlichen arbeiten. Fachkräfte des Gesundheitssystems sind dabei explizit benannt.
Werden diesen Berufsgruppen im Rahmen ihrer Tätigkeit Hinweise für eine Kindeswohlgefährdung bekannt, so ist ein stufenweises Vorgehen geregelt (s. Abbildung 2).

Abbildung 2: Vorgehen bei Bekanntwerden von gewichtigen Anhaltspunkten für Kindeswohlgefährdung (Material entnommen aus Kinderschutzleitlinie 2021)
Präkonzeptionelle Prävention
Unter dem Aspekt des präventiven Kinderschutzes ist im Kontext der Betreuung von psychisch und suchtkranken Frauen die Frage zu klären, ob ein aktueller oder zukünftiger Kinderwunsch besteht. Ebenso bedeutsam ist die Berücksichtigung des Risikos einer ungeplanten Schwangerschaft. Diesbezüglich ist eine frühe Anbindung an eine gynäkologische Praxis sowie eine psychiatrische, ggf. suchtmedizinische, Betreuung der Frauen notwendig. Im Rahmen der medizinischen Betreuung sind mögliche Risiken einer Schwangerschaft aufgrund der Schwere der Erkrankung, der Medikation oder eines Substanzkonsums zu prüfen. Ebenso muss die psychopharmakologische Medikation bezüglich eines erhöhten Fehlbildungsrisikos (Embryotoxizität) überprüft werden. Im Bedarfsfall sollte eine Umstellung der Medikation erwogen werden (Kittel-Schneider, 2019).
Als Leitlinien liegen die AWMF S3-Leitlinien für Unipolare Depression (BÄK, KBV, AWMF, no date), Bipolare Störungen (DGBS & DGPPN, 2019) und Schizophrenie (DGPPN, no date) vor. Im Rahmen der ärztlichen Aufklärung/Psychoedukation über die jeweilige Erkrankung sollten psychisch und suchtkranke Frauen auch über die Auswirkungen einer möglichen Schwangerschaft auf die Erkrankung informiert werden.
Schwangerschaft
Schwangerschaften von psychisch und suchtkranken Frauen gelten als Risikoschwangerschaften. Viele dieser Schwangerschaften sind ungeplant, bei suchtkranken Frauen ca. 85 Prozent. Sie werden oft spät bemerkt oder sich spät eingestanden. Kontakte mit Gynäkolog:innen finden oft erst weit nach dem ersten Trimenon statt. Ängste, Schuld- und Schamgefühle hindern viele Frauen daran, Vorsorge- und Unterstützungsangebote in Anspruch zu nehmen. Es bestehen oft multikomplexe Problemlagen. Diese aggravierenden Begleitfaktoren erklären das breite Spektrum potenzieller Komplikationen und Erkrankungen des Kindes in der Neonatalzeit und die mögliche Beeinträchtigung nach der Geburt. Zudem ist die körperliche Situation von suchtkranken schwangeren Frauen oft von Mangel- und Fehlernährung und von Begleiterkrankungen wie Hepatitiden und HIV-Infektionen gekennzeichnet. Häufig wird ein zurückliegender oder aktueller Konsum gegenüber Gynäkolog:innen, Kliniken, Hebammen oder Beratungsstellen verheimlicht, wodurch erforderliche Vorbereitungen auf die Geburt und eine fachlich kompetente Betreuung unterbleiben (Tödte & Bernhard, 2016).
Die bedarfsgerechte Substitutionstherapie mit langwirksamen Opiaten oder Opioiden stellt die Standardtherapie von opiatabhängigen Schwangeren dar (Bundesärztekammer, 2017). Die suchtmedizinische Behandlung ist eine notwendige Initialmaßnahme, der weitere Behandlungen und Interventionsmaßnahmen folgen müssen, um die Risiken für das Kind zu senken. In Kooperation mit weiteren Fachdisziplinen, u. a. der Psychosozialen Betreuung (PSB) und optimalerweise der Jugendhilfe, sollte der umfassende medizinische Behandlungsprozess begleitet und abgesichert werden (Nagel & Siedentopf, 2017). Dies beinhaltet eine frühzeitige Zusammenarbeit von Sozialen Diensten, Kinder- und Jugendheilkunde, Gynäkologie und Suchtmedizin. Die Standards in der Betreuung suchtkranker Schwangerer zeigt Abbildung 3.

Abbildung 3: Standards in der Betreuung suchtgefährdeter und suchtkranker schwangerer Frauen, modifiziert nach Nagel & Siedentopf 2017; Landgraf & Hoff 2018
Geburt und frühe Kindheit
Im Gegensatz zu der vor- und nachgeburtlichen Phase werden in der Geburtsklinik in einem begrenzten Zeitraum (ein bis drei Tage) nahezu alle entbindenden Frauen (98 Prozent) mit ihren Kindern, darunter auch Mütter mit psychosozialen und gesundheitlichen Belastungen, erreicht. Die Mütter sind insbesondere am Tag nach der Entbindung offen für Gespräche. Sie nehmen während der kurzzeitigen stationären Behandlung in der Geburtsklinik Unterstützungsangebote leichter an als später.
Aufgrund der Häufigkeit von Entzugssymptomen bei Neugeborenen nach mütterlichem Substanzkonsum in der Schwangerschaft (Neugeborenen-Abstinenz-Syndrom, NAS) sollten Geburtshelfer, Neonatolog:innen, medizinisches Pflegepersonal, Hebammen und Kinder- und Jugendärzt:innen mit der Symptomatik vertraut sein. Entwickelt das Neugeborene Entzugssymptome, wird nach der aktuellen AWMF-S3-Leitlinie Kinderschutz (Kinderschutzleitlinienbüro, 2019) eine Verlegung in eine neonatologische Abteilung empfohlen, die ein strukturiertes Vorgehen zur Erkennung, Überwachung und Behandlung eines NAS vorhält und anwendet. Die Behandlung sollte auch ein strukturiertes Besuchs- und Interaktionsprotokoll und ein multiprofessionelles Vorgehen, einschließlich einer Fallkonferenz mit den Eltern und den unterstützenden Helfersystemen, beinhalten, um möglichst bereits vor der Entlassung erforderliche Unterstützungsmaßnahmen einleiten zu können. Optimalerweise sollte die stationäre Versorgung in enger Kooperation mit der klinikinternen Kinderschutzgruppe erfolgen.
Vorrangige Ziele sind die Förderung einer sicheren Eltern-Kind-Bindung, die Gewährleistung einer zuverlässigen und stabilen sozialen Umwelt, die Vermeidung traumatisierender familiärer Beziehungsmuster und die Sicherung der sozialen und wirtschaftlichen Situation. Für die Kinder sollten routinemäßig folgende Leistungen durchgeführt werden:
- eine engmaschige Entwicklungsbeobachtung – oft auch über die regelhaften Vorsorgeuntersuchungen hinaus,
- die Initiierung von erforderlichen therapeutischen, sozial- und heilpädagogischen oder rehabilitativen Maßnahmen und
- eine kontinuierliche Betreuung bis ins Adoleszenten-Alter. Dies ist zum Beispiel durch die Anbindung an ein Sozialpädiatrisches Zentrum möglich.
Vorschulkinder (3–6 Jahre)
Nur ein prozentual sehr kleiner Anteil der betroffenen Kinder findet den Weg in spezielle präventive Angebote, von denen allerdings bundesweit (noch) viel zu wenige existieren. Ein sehr viel größerer Teil der Kinder – insbesondere bei mangelnder oder fehlender Krankheitseinsicht der Eltern – ist ausschließlich in den Settings zu erreichen, in denen sich Kinder und Jugendliche sowieso aufhalten: in Kindertagesstätten, Schulen und Horteinrichtungen sowie in ärztlichen oder therapeutischen Praxen oder in Kliniken. Damit die dortigen Mitarbeitenden mögliche Anzeichen einer familiären Suchterkrankung besser erkennen und adäquat darauf reagieren können, sollten entsprechende Inhalte in die pädagogischen, psychologischen und medizinischen Ausbildungen aufgenommen werden. Kinder- und Jugendärzt:innen nehmen in den ersten fünf Lebensjahren eines Kindes eine zentrale Stellung ein. Sie sehen nahezu alle Kinder zu den gesetzlich vorgesehenen Früherkennungsuntersuchungen U2/U3 bis U9 (1. Lebenswoche bis 64. Lebensmonat) und führen bei ihnen regelmäßig Untersuchungen zur Gesundheit und zur kindlichen Entwicklung durch. In Arztpraxen sollten Materialien zum Thema Suchthilfe und Suchtprävention sowie zu psychisch kranken Eltern zur Verfügung stehen. Bei allen Mitarbeitenden sollten Kenntnisse über lokal verfügbare Unterstützungs- und Beratungsangebote sowie die jeweiligen Zugangswege vorhanden sein.
Auffälligkeiten im kindlichen Verhalten sowie in der Eltern-Kind-Interaktion und relevante soziale Risikofaktoren sollen im Rahmen der Früherkennungsuntersuchungen im Früherkennungsheft sowie in der Patientenakte dokumentiert werden. Das Vorsorgeheft stellt sowohl für die behandelnden Ärzt:innen als auch für Bildungseinrichtungen und den Öffentlichen Gesundheitsdienst – mit Einverständnis der Eltern – eine wichtige Informationsquelle über den Entwicklungsverlauf des Kindes, stattgehabte schwere Erkrankungen und psychosoziale Risiken dar.
Der Öffentliche Gesundheitsdienst führt spätestens im sechsten Lebensjahr vor der Einschulung die Schuleingangsuntersuchung durch. In diesem Rahmen sollten alle Kinder eines Jahrgangs gesehen werden. Außerdem finden in vielen Kommunen weitere (freiwillige) Untersuchungen der Kindergartenkinder durch den Öffentlichen Gesundheitsdienst und kinder- und jugendzahnärztliche Untersuchungen statt.
Der Besuch von Kindertageseinrichtungen und anderen Bildungsinstitutionen ist ein wichtiger Schutzfaktor für die Entwicklung von Kindern, die mit psychisch oder suchtkranken Eltern aufwachsen. Die Kinder erfahren dort: klare, transparente und konsistente Regeln und Strukturen, wertschätzendes Klima (Wärme, Respekt und Akzeptanz gegenüber dem Kind), positive Verstärkung der Leistungen und Anstrengungsbereitschaft des Kindes, positive Peerkontakte/Freundschaftsbeziehungen, Förderung von Selbstwahrnehmung, Selbstwirksamkeit, Selbststeuerung und sozialer Kompetenz, Förderung im Umgang mit Stress und von Problemlösefähigkeiten usw. (Schaich, 2017). Dies bedeutet natürlich auch, dass in ausreichendender Zahl entsprechend ausgebildetes Personal zur Verfügung stehen muss.
Entwicklungs- oder verhaltensauffällige Kinder im Kindergartenalter bedürfen einer differenzierten fachlichen Diagnostik und Therapie. Hierbei müssen auch bei belasteten familiären Bedingungen mögliche Differentialdiagnosen wie genetisch bedingte Entwicklungsstörungen, umschriebene Entwicklungsstörungen, Störungen aus dem Autismus-Spektrum oder somatische Erkrankungen ausgeschlossen werden. Somit ist in vielen Fällen die Anbindung an eine interdisziplinäre Frühförderstelle, ein Sozialpädiatrisches Zentrum oder eine Praxis/Klinik für Kinder- und Jugendpsychiatrie sinnvoll.
Schulkinder (6–12 Jahre)
Durch die psychische und Suchterkrankung der Eltern können bei Schulkindern und Jugendlichen Schulleistungsstörungen bzw. Verhaltensauffälligkeiten auftreten, wobei die Schwierigkeiten im schulischen Alltag besonders sichtbar werden. Hier ist eine enge Vernetzung von Lehrer:innen, Schulsozialarbeitenden, Schulpsycholog:innen, Kinder- und Jugendärzt:innen und dem Kinder- und Jugendärztlichen Dienst notwendig. Besteht der Verdacht, dass das Kind belastet ist, oder stehen Schulprobleme im Vordergrund, ist eine ausführliche Diagnostik zu empfehlen, z. B. in Schulberatungsstellen/im Schulpsychologischen Dienst, in kinder- und jugendpsychiatrischen Einrichtungen oder Sozialpädiatrischen Zentren. Je nach Diagnose bzw. Ursachen der Problematik können verschiedene Unterstützungsmöglichkeiten wie Hilfen zur Erziehung, schulische Förderung, Lerntherapien oder psychotherapeutische Interventionen initiiert werden.
Für Schulkinder kann auch der Besuch einer Gruppe speziell für Kinder psychisch und suchtkranker Eltern sehr hilfreich sein. Ein Ziel in diesen Gruppen ist es, das Krankheitsverständnis und die Problemlösekompetenz der Kinder im Umgang mit alltäglichen Belastungssituationen zu fördern. Insbesondere der Kontakt mit gleichaltrigen Betroffenen ist für viele Kinder eine wichtige Erfahrung, die ihnen zeigt, in ihrer Situation nicht alleine zu sein (Jungbauer, 2019).
Adoleszente (ab 12 Jahren)
Da zu den Hauptrisiken von Kindern psychisch und suchtkranker Eltern die Entwicklung einer eigenen psychischen oder Abhängigkeitserkrankung gehört, ist eine Hauptanlaufstelle im Gesundheitssystem in diesem Alter die Kinder- und Jugendpsychiatrie. Circa 50 Prozent der dort behandelten Patient:innen haben psychisch und suchtkranke Eltern. Das Angebot der Kinder- und Jugendpsychiatrie reicht von ambulanten Terminen über eine tagesklinische Diagnostik und Therapie bis zur vollstationären Behandlung, ggf. auch geschlossen bei stark fremd- und eigengefährdendem Verhalten. Beratung und Hilfen für Jugendliche bieten bei Fragen zu Sucht und Abhängigkeitserkrankungen auch Drogenberatungsstellen vor Ort an. In der Regel ist aber eine Behandlung ohne längerfristig angelegte Jugendhilfemaßnahmen mit Hilfen zur Erziehung (z. B. Familienhilfe, Erziehungsbeistandschaft, teil- oder vollstationäre Unterbringung) oder Eingliederungshilfe (z. B. Integrationshilfe, Lerntherapie) nicht ausreichend. Eine enge Vernetzung von Gesundheitssystem, Suchthilfe und Jugendhilfe ist daher unabdingbar.
Die Peer-Group und die Beziehung zu Gleichaltrigen nehmen einen immer größeren Stellenwert ein. Wünschenswert wäre daher neben der Aufklärung der Lehrer:innen auch die Aufklärung der Jugendlichen durch Akteure des Gesundheitssystems (z. B. im Biologie-Unterricht oder im Rahmen der Jugendsprechstunde) über Auswirkungen psychischer und Suchterkrankungen und Unterstützungsmöglichkeiten mit Bekanntmachung örtlicher und bundesweiter Anlaufstellen.
Verstärkt sollten für Jugendliche auch digitale Beratungsformate (z. B. anonyme Onlineberatung, Foren, Gruppenchats usw.) genutzt werden, da die Nutzung des Internets ein selbstverständlicher Bestandteil jugendlicher Lebenswelten ist und einen niedrigschwelligen Zugang ermöglicht (Jungbauer, 2019). Diese Angebote und Formate haben sich auch in der Corona-Pandemie als hilfreich erwiesen.
Vernetzung, Kooperation und Fallverantwortung
Die psychische und Suchterkrankung eines oder beider Elternteile hat Auswirkungen auf die gesamte Familie. Von daher müssen die Unterstützungs- und Hilfeangebote auch das gesamte Familiensystem in den Blick nehmen. In die adäquate und umfassende familienorientierte und individuelle Versorgung ist eine Vielzahl von Institutionen und Fachkräften mit unterschiedlichen Aufträgen, Herangehensweisen und Möglichkeiten eingebunden. Dazu gehören Einrichtungen des Gesundheitssystems, der Jugendhilfe, der Suchthilfe u.a.m., deren Leistungen in unterschiedlichen Sozialgesetzbüchern verankert sind. Dies beinhaltet u. a. eine unterschiedliche Finanzierung der für die Familie vorgesehenen Leistungen. Betroffen sind neben dem SGB VIII und dem SGB V auch Leistungen aus anderen Sozialgesetzbüchern wie dem SGB II, dem SGB IX oder dem SGB XII. Von daher müssen die Hilfen interprofessionell entwickelt, gesteuert und miteinander abgestimmt umgesetzt werden.
Bestehende Angebote können nur dann genutzt werden, wenn sie den Familien und Fachkräften bekannt sind. Dieses setzt eine Vernetzung der beteiligten Institutionen und Professionen auch Einzelfall übergreifend voraus. Erforderlich sind Kenntnisse über Aufgaben und Aufträge der einzelnen Anbieter, über Angebotsprofile, Zuständigkeiten und Handlungsmöglichkeiten, interne Organisationsabläufe und Arbeitsgrundlagen der jeweiligen Institutionen. Dadurch können falsche Erwartungen abgebaut, gegenseitige Wertschätzung und Akzeptanz aufgebaut und eine realistische Basis für Kooperation geschaffen werden. Raum dazu bieten regelmäßige interprofessionelle Arbeitskreise, Netzwerktreffen, Qualitätszirkel oder Runde Tische. Bei diesen kommunikativen Verständigungsprozessen auf Expertenebene dürfen allerdings die Bedürfnisse der Familien nicht aus dem Blick geraten (Lenz, 2020).
Bei der fallbezogenen Zusammenarbeit sind Fachkräfte unterschiedlicher Berufsgruppen, Institutionen und Versorgungssektoren beteiligt. Das Fallmanagement beinhaltet Absprachen sowie Regelungen bezüglich der gemeinsamen Verantwortung für die Familie und der eigenen Zuständigkeit für zu übernehmende Aufgaben sowie die Festlegung der Fallverantwortung.
Zusammenfassung
Kinder aus psychisch oder suchtbelasteten Familien tragen ein großes Risiko für Entwicklungs- und gesundheitliche Gefährdungen. Sie gelten als Hochrisikogruppe für eine eigene psychische und/oder Suchterkrankung sowie für Misshandlung und Vernachlässigung.
Präventiver Kinderschutz muss früh einsetzen – idealerweise bereits vor der Schwangerschaft. Belastungen und Gefährdungen bei Kindern und ihren Familien können im Gesundheitssystem erkannt werden, von daher stellt dieses einen wichtigen Zugangsweg dar. Entsprechende Hilfen können anhand der vorhandenen Ressourcen angeboten und vermittelt werden. Notwendig sind frühzeitig zur Verfügung stehende individuell angepasste Hilfen bis hin zu differenzierten Versorgungsangeboten bei hohem Unterstützungsbedarf. Adäquate Hilfen erfordern einen ganzheitlichen Blick auf das gesamte Familiensystem und eine engmaschige Beobachtung der Entwicklung des Kindes. Damit kann wesentlich zu einer Verbesserung der kindlichen Entwicklungsbedingungen, der Lebensqualität der Kinder und zu einer Reduktion späterer körperlicher und psychischer Störungen beigetragen werden.
Wirksame Prävention, Unterstützung und Schutz der betroffenen Kinder und ihrer psychisch und suchtkranken Eltern sind nur interdisziplinär in Kooperation mit anderen Professionen und Systemen fachlich adäquat und erfolgreich zu bewältigen. Notwendige Voraussetzungen sind entsprechendes Fachwissen, geeignete Screening-Instrumente, systematisches und strukturiertes Vorgehen, verbindliche Absprachen, gemeinsame Verantwortungsübernahme mit einer eindeutig definierten Fallverantwortung sowie eine ausreichende personelle und finanzielle Ausstattung.
Interessenkonflikt
Die Autor:innen erklären, dass bei der Erstellung des Beitrags kein Interessenkonflikt im Sinne der Empfehlung des International Committee of Medical Journal Editors bestand.
Kontakt:
Dr. med. Lieselotte Simon-Stolz
Kinder- und Jugendärztin
Zertifizierte Kinderschutzmedizinerin (DGKiM)
Leiterin des DGKiM Arbeitskreises Prävention
E-Mail: info@dgkim.de
https://www.dgkim.de/
Angaben zu den Autor:innen:
Dr. med. Lieselotte Simon-Stolz, Kinder- und Jugendärztin, Zertifizierte Kinderschutzmedizinerin (DGKiM), Leiterin des DGKiM Arbeitskreises Prävention
Dr. med. Hauke Duckwitz, Kinder- und Jugendarzt, Schwerpunkt Neuropädiatrie, Zertifizierter Kinderschutzmediziner (DGKiM), Sana Krankenhaus Gerresheim
Frauke Schwier, Kinderchirurgin, Zertifizierte Kinderschutzmedizinerin (DGKiM), Geschäftsführerin Deutsche Gesellschaft für Kinderschutz in der Medizin
Literatur:
- Albermann, K., Wiegand-Grefe, S. & Winter, S.M. (2019) Kinderschutz in Familien mit einem psychisch erkrankten Elternteil, Praxis der Kinderpsychologie und Kinderpsychiatrie.
- Arbeitsgruppe Kinder psychisch und suchtkranker Eltern (2019) Abschlussbericht. Verfügbar unter: https://www.ag-kpke.de/arbeitsgruppe/berichte-und-expertisen/, letzter Zugriff 25.11.2022
- Bundesärztekammer (2017) Richtlinie der Bundesärztekammer zur Durchführung der substitutionsgestützten Behandlung Opioidabhängiger. Verfügbar unter: https://www.bundesaerztekammer.de/fileadmin/user_upload/_old-files/downloads/pdf-Ordner/RL/Substitution.pdf, letzter Zugriff 25.11.2022
- BÄK, KBV, AWMF (Hg.) für die Leitliniengruppe (no date) S3-Leitlinie Nationale VersorgungsLeitlinie Unipolare Depression. Langfassung, 2. Auflage, Version 5. 2015. Verfügbar unter: https://register.awmf.org/assets/guidelines/nvl-005l_S3_Unipolare_Depression_2022-10.pdf, letzter Zugriff 25.11.2022
- DGBS e.V. & DGPPN e.V (2019) S3-Leitlinie zur Diagnostik und Therapie Bipolarer Störungen. Langversion 2.1, Update vom Februar 2019, letzte Anpassung Mai 2020. Verfügbar unter: https://register.awmf.org/assets/guidelines/038-019l_S3_Bipolare-Stoerungen-Diagnostik-Therapie_2020-05.pdf, letzter Zugriff 25.11.2022
- DGKiM (2020) Präventiver Kinderschutz bei Kindern psychisch und suchtkranker Eltern. Leitfaden für Fachkräfte im Gesundheitswesen, Version 1.0 – 12/2020. Verfügbar unter: https://www.dgkim.de/dateien/dgkim_leitfaden_praeventiver-kinderschutz_05-12-2020.pdf, letzter Zugriff 25.11.2022
- DGPPN e.V. (Hg.) für die Leitliniengruppe (no date) S3-Leitlinie Schizophrenie. Langfassung, 2019, Version 1.0, zuletzt geändert am 15. März 2019. Verfügbar unter: https://register.awmf.org/assets/guidelines/038-009l_S3_Schizophrenie_2019-03.pdf, letzter Zugriff 25.11.2022
- DGPPN e.V. & DG-Sucht e.V. (2020) S3-Leitlinie Medikamentenbezogene Störungen – 1. Auflage. Version 01. 2020. Verfügbar unter: https://register.awmf.org/assets/guidelines/038-025l_S3_Medikamtenbezogene-Stoerungen_2021-01.pdf, letzter Zugriff 25.11.2022
- Drogenbeauftragte der Bundesregierung et al. (2017) S3-Leitlinie Methamphetamin-bezogene Störungen. Berlin, Heidelberg: Springer.
- Gesetz zur Stärkung von Kindern und Jugendlichen (Kinder- und Jugendstärkungsgesetz – KJSG) (2021) Bundesgesetzblatt Teil I, (29), S. 1444.
- Gortner, L. & Dudenhausen, W. (2017) Betreuung drogenabhängiger Schwangerer und ihrer Neugeborenen. München: Springer.
- Hüsemann, D., Nagel, M. & Obladen, M. (2008) Neonataler Drogenentzug, Pädiat. Praxis, S. 381–391.
- Jacobi et al. (2010) Misshandlung und Vernachlässigung von Kindern – Diagnose und Vorgehen, Dtsch Arztebl Int 2010; 107(13): 231-40. Verfügbar unter: https://www.aerzteblatt.de/archiv/70550/Misshandlung-und-Vernachlaessigung-von-Kindern-Diagnose-und-Vorgehen, letzter Zugriff 25.11.2022
- Jungbauer, J. (2019) Kinder psychisch erkrankter Eltern – Belastungen, Entwicklungsrisiken und Unterstützungsmöglichkeiten, Sozialpsychiatrische Informationen, 3/2019 (49), S. 37–40.
- Kinderschutzleitlinienbüro (2019) AWMF S3+ Leitlinie Kindesmisshandlung, -missbrauch, -vernachlässigung unter Einbindung der Jugendhilfe und Pädagogik (Kinderschutzleitlinie). Langfassung 1.0. AWMF-Registernummer: 027 – 069. Verfügbar unter: https://register.awmf.org/assets/guidelines/027-069l_S3_Kindesmisshandlung-Missbrauch-Vernachlaessigung-Kinderschutzleitlinie_2022-01.pdf, letzter Zugriff 25.11.2022
- Kittel-Schneider, S. (2019) Psychopharmaka in der Schwangerschaft, undefined [Preprint]. Available at: https://www.semanticscholar.org/paper/Psychopharmaka-in-der-Schwangerschaft-Kittel-Schneider/43afce6ae5dd8b309dd49652f6e9b453285c0dda, letzter Zugriff 25.11.2022
- Klein, M. (2008) Kinder und Suchtgefahren. Risiken, Prävention, Hilfen. Stuttgart: Schattauer.
- Kraus, L. et al. (2019) Quantifying harms to others due to alcohol consumption in Germany: A register-based study, BMC Medicine, 17. Available at: https://doi.org/10.1186/s12916-019-1290-0, letzter Zugriff 25.11.2022
- Landgraf, M.N. & Heinen, F. (2016) Fetale Alkoholspektrumstörungen: S3-Leitlinie zur Diagnostik. Stuttgart: Kohlhammer.
- Landgraf, M.N. & Hoff, T. (2018) Fetale Alkoholspektrumstörungen: Diagnostik, Therapie, Prävention. Stuttgart. Kohlhammer.
- Lenz A. (2020). Versorgung von Kindern psychisch erkrankter Eltern – Herausforderungen und neue Entwicklungen. Prax. Kinderpsychol. Kinderpsychiat. 69: 399-404.
- Lenz, A. & Wiegand-Grefe, S. (2017) Kinder psychisch kranker Eltern. Göttingen: Hogrefe Verlag.
- Moesgen, D. & Klein, M. und Bundesarbeitsgemeinschaft Kinder- und Jugendschutz e.V. (Hg.) (2017) Kinder aus suchtbelasteten Familien, BAG Dossier, überarbeitet Auflage 1/2017, Public Health Forum, 18 (2), pp. 18–19.
- Nagel, M. & Siedentopf, J. (2017) Schwangerschaft – Sucht – Hilfe. Ein Leitfaden. Verfügbar unter: https://geburtsmedizin.charite.de/fileadmin/user_upload/microsites/m_cc17/Perinatalmedizin/geburtsmedizin/Sprechstunde/Suchterkrankungen/Schwangerschaft-Sucht-Hilfe_2017.pdf, letzter Zugriff 25.11.2022
- Plattner, A. (2017) Erziehungsfähigkeit psychisch kranker Eltern richtig einschätzen und fördern. München: Reinhardt.
- Rohrmeister K. & Weninger M. (2006) Neugeborene drogenabhängiger Mütter. Monatsschrift Kinderheilkunde 154: 79–89.
- Schaich, U. (2017) Kinder von Eltern mit psychischen Erkrankungen in der Kita unterstützen. Kita Fachtexte. Verfügbar unter: https://www.kita-fachtexte.de/fileadmin/Redaktion/Publikationen/KiTaFT_Schaich_2017_KIndervonElternmitpsychischenErkrankungeninderKitaunterstuetzen.pdf, letzter Zugriff 25.11.2022
- Tödte, M. & Bernhard, C. (2016) Frauensuchtarbeit in Deutschland. Eine Bestandsaufnahme. Bielefeld: transcript.

