Ergebnisse einer Umfrage zu Weiterbildungsermächtigungen in Suchtfachkliniken
Um gleich mit den wichtigsten Fragen zu beginnen: Ist eine Weiterbildungsermächtigung empfehlenswert und sinnvoll? Ist eine Weiterbildungsermächtigung heutzutage notwendig? Die Antwort lautet zweimal: Ja! Und zwar deshalb, weil die Möglichkeit der Weiterbildung in einer Klinik ein wichtiges Argument ist, um qualifiziertes, gut ausgebildetes und junges Fachpersonal gewinnen zu können: Assistenzärztinnen und Assistenzärzte in Weiterbildung sowie Psychologinnen und Psychologen in Ausbildung.
Dass eine Weiterbildungsermächtigung der Chefärztin/des Chefarztes vorhanden sein muss, um Assistenzärztinnen und Assistenzärzten eine fachärztliche Weiterbildung bieten zu können, ist offensichtlich. Dies gilt aber auch für die „praktische Zeit“ der Psychologinnen und Psychologen, der sog. PIA’s. Laut § 2 der Ausbildungs- und Prüfungsverordnung der Bundespsychotherapeutenkammer ist eine Weiterbildungsermächtigung der ärztlichen Leitung im Fach „Psychiatrie und Psychotherapie“ oder „Psychosomatische Medizin“ für zwölf Monate Voraussetzung, damit die geforderten 1.200 Stunden im klinischen Bereich von der jeweiligen Psychotherapeutenkammer anerkannt werden. Dieses klinische Jahr ist eine Voraussetzung für die Erlangung der Approbation als Psychologische Psychotherapeutin bzw. als Psychologischer Psychotherapeut.
Aufgrund dieser Tatsache ist im Deutschen Bundesverband der Chefärztinnen und Chefärzte der Fachkliniken für Suchtkranke e. V. (DBCS) die Idee entstanden, durch eine Umfrage den Stand der Weiterbildungsermächtigungen in Suchtfachkliniken zu erheben. Die Fragebögen wurden 2013 verschickt, und 2014 wurde die Auswertung auf der „23. Fachtagung Management in der Suchttherapie“ des Bundesverbandes für stationäre Suchtkrankenhilfe e. V. (buss) vorgestellt.
Die Stichprobe
Es wurden 273 Fragebögen verschickt, davon vom buss 152 Fragebögen an die chefärztliche Leitung, und vom Fachverband Sucht 121 Fragebögen an ärztliche und therapeutische Leitungen. Der Rücklauf betrug 105 vollständig beantwortete Fragebögen, was einer Rücklaufquote von 38,46 Prozent entspricht. Das ist eine mäßig gute Quote. Warum haben nicht mehr Chefärztinnen und Chefärzte geantwortet?
Gründe dafür, dass das Thema Weiterbildungsermächtigung in den Kliniken auf einen geringen Widerhall stieß, könnten sein, dass die Chancen für einen erfolgreichen Antrag (irrtümlicherweise) als gering eingeschätzt werden wegen evtl. fehlender Voraussetzungen oder dass der Nutzen einer Weiterbildungsermächtigung nicht bekannt ist. Dem soll dieser Themenschwerpunkt von KONTUREN online entgegenwirken. Er soll zur Informationsvermittlung, zur Ermutigung und als Entscheidungshilfe dienen.
74 Chefärztinnen und Chefärzte gaben an, in ihrer aktuellen Position einen Antrag auf die Erteilung einer Weiterbildungsermächtigung gestellt zu haben, 50 Chefärztinnen und Chefärzte hatten keinen Antrag gestellt. Von den 74 Anträgen waren 60 bewilligt worden, was einer Bewilligungsquote von 81 Prozent entspricht. Vier Anträge wurden von der jeweiligen Ärztekammer noch bearbeitet, zehn Anträge (14 Prozent) waren abgelehnt worden.
Schwierigkeiten bei der Beantragung
Bei der Beantragung der Weiterbildungsermächtigung gab es bei vielen Kliniken (21 Kliniken = 38,18 Prozent) Schwierigkeiten, 13 Kliniken (23,64 Prozent) hatten teilweise Schwierigkeiten. Nur 20 Kliniken (36,36 Prozent) hatten die Weiterbildungsermächtigung problemlos erhalten (vgl. Abbildung 1). An Schwierigkeiten wurde am häufigsten genannt, dass die bewilligte Weiterbildungszeit geringer war als beantragt (18 Kliniken = 46,15 Prozent), 16 Kliniken mussten zusätzliche Nachweise erbringen (41 Prozent), jeweils eine Klinik beklagte eine lange Bearbeitungszeit oder keine Beantwortung des Antrages, drei Kliniken benannten andere Schwierigkeiten.
Als Ablehnungsgründe seitens der Ärztekammer wurde Folgendes benannt:
- Suchtmedizin sei ein zu enges Indikationsgebiet (drei Kliniken).
- Zwei Kliniken fehle die 100-Prozent-Tätigkeit des Weiterbilders.
- Eine Klinik habe eine zu geringe ärztliche Stellenbesetzung.
- Ein Antrag wurde abgelehnt, da die Diagnosen inadäquat für die psychosomatische Medizin seien.
- Drei Kliniken machten keine Angaben.
Suchtmedizin ein „zu enges Indikationsgebiet“?
Auch wenn eine Suchtfachklinik alleine keine volle Weiterbildungsermächtigung erreichen kann, ist das Argument eines zu engen Indikationsgebietes falsch. Internationale Studie zeigen, dass es „bemerkenswert hohe Lebenszeitprävalenzen von weiteren psychischen oder substanzbedingten Störungen bei Personen mit der Lebenszeitdiagnose eines Alkoholmissbrauchs oder einer Alkoholabhängigkeit“ gibt (Moggi 2007). Drei Viertel der Betroffenen mit einer Alkoholabhängigkeit (Männer: 78 Prozent, Frauen: 86 Prozent) berichten über mindestens eine weitere komorbide psychiatrische Störung, über 30 Prozent (Männer: 34 Prozent, Frauen: 47 Prozent) weisen in der Regel mehr als drei psychiatrische Störungen auf (Kessler et al. 1994).
Studien bzgl. der Komorbidität zwischen einer Major Depression und einer substanzbezogenen Störung zeigen Werte zwischen zwölf und 80 Prozent, abhängig von verschiedenen Studienbedingungen (Compton et al. 2007; Conner et al. 2008a; Torrens et al. 2011a). Depressive Suchtpatienten weisen hDie Prävalenz depressiver Störungen bei Alkoholabhängigkeit ist ähnlich hoch. Depressive alkoholabhängige Menschen haben zudem häufigere stationäre Behandlungen, längere und schlechtere Verläufe, mehr Eheprobleme, mehr Beschäftigungslosigkeit und Arbeitsunfähigkeit sowie mehr vollendete Suizide auf. Das Lebenszeit-Suizidrisiko für depressive Alkoholabhängige ist erschreckend hoch: 60- bis 120-fach höher als in der Normalbevölkerung. 25 Prozent aller Suizide werden von dieser Gruppe verübt. Die Kriterien einer Major Depression erfüllten in einer Studie 68 Prozent von 50 suizidierten Alkoholikern (Murphy & Wetzel 1990). Cornelius, Salloum et al. (1996) beschäftigten sich mit dem suizidalen Verhalten von Alkoholabhängigen mit einer Major Depression, die in eine psychiatrische Klinik aufgenommen worden waren: 40 Prozent hatten in der Woche vor der Aufnahme einen Suizidversuch unternommen, 70 Prozent hatten schon mindestens einmal versucht sich umzubringen.
Die Komorbiditätsraten von bipolaren affektiven Störungen und Alkoholabhängigkeit liegen zwischen sechs und 69 Prozent, meistens bei 30 Prozent und mehr. Bei Patienten mit einer substanzbezogenen Störung können bei 34 bis 73 Prozent komorbide Persönlichkeitsstörungen diagnostiziert werden (Verheul 2011). Am häufigsten sind es Cluster-B-Persönlichkeitsstörungen, vor allem die Borderline-PS (Walter et al. 2009). Umgekehrt weisen Borderline-Patienten zur Hälfte eine substanzbezogene Störung auf (McGlashan et al. 2000).
Die Lebenszeitprävalenz für eine Posttraumatische Belastungsstörung bei Suchtpatienten im klinischen Setting beträgt bis zu 50 Prozent (26 bis 52 Prozent) und für eine aktuelle PTSD 15 bis 41 Prozent (Schäfer & Najavits 2007). Dabei leiden Frauen deutlich häufiger unter einer Posttraumatischen Belastungsstörung, nämlich ca. doppelt so viele wie Männer (Dom et al. 2007; Driessen et al. 2008). In der Regel leiden drogenabhängige Menschen unter mehr komorbiden Störungen als Personen mit einer Alkoholabhängigkeit.
Eine Studie von Miller (1993) ergibt, dass 44 Prozent der alkoholabhängigen Frauen sexuell missbraucht wurden versus 27 Prozent der psychiatrisch behandelten Frauen versus neun Prozent der Frauen in der Normalbevölkerung. Nach dem Review von Simpson und Miller (2002) hatten bei Alkoholabhängigkeit 50 Prozent der Frauen und 30 Prozent der Männer mindestens eine Form früher (körperlicher oder sexueller) Gewalt erlitten, bei Drogenabhängigkeit waren es 80 Prozent der Frauen sowie 50 Prozent der Männer (Simpson und Miller 2002, Auswertung von 53 Studien [32 Studien mit nur Frauen, 16 Studien mit Frauen und Männern, fünf Studien mit nur Männern]: 27 Prozent bis 67 Prozent der abhängigen Frauen wurden sexuell missbraucht, 33 Prozent körperlich misshandelt, neun bis 29 Prozent der abhängigen Männer wurden sexuell missbraucht, 24 bis 53 Prozent körperlich misshandelt).
Die genannten Studien können gerne als Argumentationshilfe gegen das „zu enge Indikationsgebiet“ verwendet werden. Empfehlenswert ist auch das neu herausgekommene Buch von Dom und Moggi: „Co-occurring Addictive and Psychiatric Disorders“, Springer 2015. Studienergebnisse entheben die Antragstellerin/den Antragsteller aber nicht der Notwendigkeit, in ihrer/seiner Institution zwölf Monate vor dem Antrag auf Weiterbildungsermächtigung alle Diagnosen zu erheben, also die vorhandenen komorbiden psychiatrischen Störungen zu diagnostizieren, zu verschlüsseln und dann prozentual auszuwerten, um die ganze psychiatrische Bandbreite in der Suchtfachklinik aufzuzeigen – und um damit eine möglichst lange Weiterbildungszeit zu erlangen. (Die Verfasserin unterzieht sich diesem Verfahren gerade in ihrer neuen Klinik. In der Suchtfachklinik, in der sie vorher lange als Chefärztin tätig war, wurden von der Ärztekammer Niedersachsen problemlos 18 Monate Weiterbildungszeit anerkannt aufgrund der hohen Anzahl an komorbiden psychiatrischen Störungen.) Daneben gibt es auch immer die Möglichkeit, an einem Weiterbildungsverbund teilzunehmen (vgl. den Artikel „Weiterbildungsermächtigungen in Fachkliniken in Westfalen-Lippe“ von Dr. Markus Wenning auf KONTUREN online).
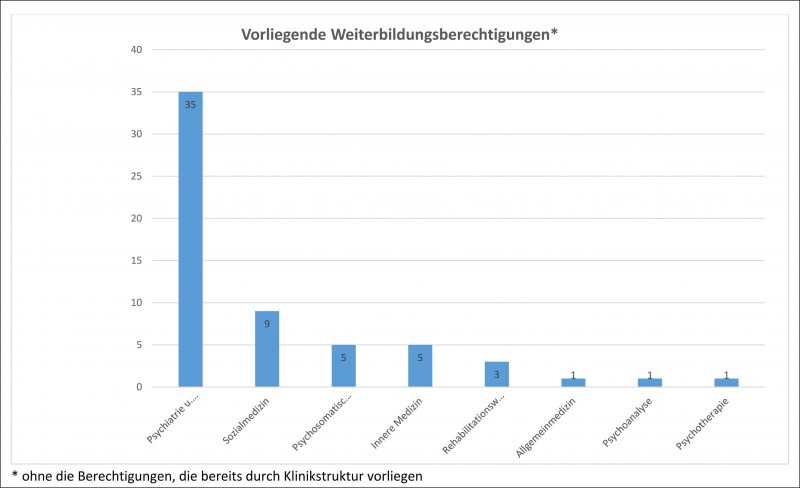
Gebiete der vorliegenden Weiterbildungsermächtigungen
Nach den Ergebnissen der Umfrage wurden in folgenden Fächern/Gebieten Weiterbildungsermächtigungen erteilt (vgl. Abbildung 2):
- 35 in Psychiatrie und Psychotherapie (58,33 Prozent)
- neun in Sozialmedizin (15 Prozent)
- fünf in Psychosomatische Medizin (8,33 Prozent)
- fünf in Innere Medizin (8,33 Prozent)
- drei in Rehabilitationswesen (fünf Prozent)
- jeweils eine in Allgemeinmedizin, Psychoanalyse sowie Psychotherapie (jeweils 1,67 Prozent)
Drei Weiterbildungsermächtigungen mussten nicht beantragt werden, da sie durch die Klinikstruktur bereits in vollem Umfang vorhanden waren (jeweils eine für Psychiatrie und Psychotherapie, Psychosomatische Medizin sowie Neurologie). Insgesamt ergab die Umfrage also 63 gültige Weiterbildungsermächtigungen.
Zeitraum der Weiterbildungsermächtigungen
Wie oben erwähnt, ist ein Zeitraum von zwölf Monaten für die Weiterbildungsermächtigung notwendig, um attraktiv sowohl für die ärztlichen als auch für die psychologischen Weiterbildungskandidaten zu sein. Für das Gebiet Psychiatrie und Psychotherapie ergab sich in der Umfrage in Bezug auf die Zeiträume folgendes Bild (vgl. Abbildung 3):
- Vier Suchtfachkliniken erhielten einen Zeitraum von sechs Monaten.
- 14 Kliniken waren zwölf Monate zuerkannt worden.
- Neun Kliniken konnten 18 Monate Weiterbildungszeitraum erreichen.
- Vier Kliniken bekamen 24 Monate
- Bei vier Kliniken war entweder durch die Kombination mit einer benachbarten Psychiatrie oder durch die bereits vorhandene Klinikstruktur die volle Weiterbildungszeit von 48 Monaten gegeben.
- Ein Bogen war für den Zeitraum der Weiterbildungsberechtigung nicht auswertbar.
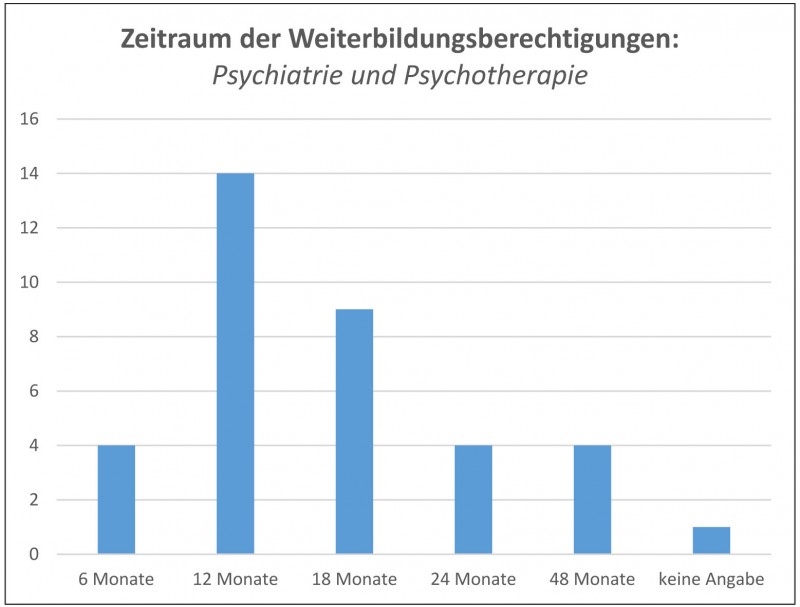
Abb. 3: Bewilligter Zeitraum der Weiterbildungsermächtigungen für das Gebiet Psychiatrie und Psychotherapie
Für den Bereich Sozialmedizin ergaben sich folgende Zeiträume der Weiterbildungsberechtigung:
- Zwei Kliniken erhielten sechs Monate.
- Vier Kliniken erhielten zwölf Monate.
- Eine Klinik erhielt 48 Monate.
In der Psychosomatischen Medizin erhielten
- zwei Fachkliniken 24 Monate,
- drei Fachkliniken 36 Monate,
- und eine Klinik hatte durch die Klinikstruktur eine bereits vorliegende 48-monatige Weiterbildungsberechtigung.
Im Fach Innere Medizin erhielten
- zwei Kliniken sechs Monate,
- eine Klinik zwölf Monate und
- eine Klinik 18 Monate.
Im Gebiet Rehabilitationswesen erhielt
- eine Fachklinik sechs Monate und
- eine Klinik zwölf Monate.
In Psychoanalyse sowie Psychotherapie wurden jeweils einer Klinik 48 Monate Weiterbildungszeitraum bewilligt. In Allgemeinmedizin erhielt eine Klinik zwölf Monate.
Fazit
Der DBCS ist mit dieser Situation nicht zufrieden. Aus diesem Grund ist für 2016 geplant, Wege zu finden, die Kolleginnen und Kollegen zu informieren und zur Antragstellung zu ermutigen. Die Verfasserin unterstützt diese Haltung ausdrücklich, da die Suchtmedizin und die Suchtbehandlung einen wichtigen Teil der medizinischen und therapeutischen Behandlungslandschaft darstellen. Um dies sichtbar zu machen, wäre es begrüßenswert, wenn mehr Anträge gestellt würden. Im Workshop der buss-Managementtagung 2014 wurde deutlich, dass es wichtig ist, sich bei Schwierigkeiten nicht entmutigen zu lassen! Im Zweifelsfall ist es hilfreich, den Justiziar der jeweiligen Ärztekammer einzuschalten oder sich an andere übergeordnete Abteilungen oder politische Institutionen zu wenden.
Kontakt:
Dr. Wibke Voigt
Fachklinik Kamillushaus
Heidhauser Straße 273
45359 Essen
w.voigt@kkrh.de
Angaben zur Autorin:
Dr. Wibke Voigt ist Fachärztin für Psychiatrie und Psychotherapie und zertifizierte Traumatherapeutin. Sie ist seit 2006 als Chefärztin tätig, seit Oktober 2015 an der Fachklinik Kamillushaus, Essen. Dr. Wibke Voigt ist Vorstandsmitglied des DBCS und Vorsitzende des Bundesverbandes für stationäre Suchtkrankenhilfe (buss).
Literatur:
- Chen KW, Banducci AN et al. (2011): Drug Alcohol Depend.
- Compton WM, Thomas YF, Stinsons FS, Grant BF (2007): Prevalence, correlates, disability and comorbidity of DSM-IV drug abuse and dependence in the United States: results from the national epidemiologic survey on alcohol and related conditions. Arch Gen Psychiatry 64(4): 566-576.
- Conner KR, Pinquart M, Duberstein PR (2008a): Meta-analysis of depression and substance abuse and impairment among intravenous drug users (IUDs). Addiction 103(4): 524-534.
- Cornelius JR, Salloum IM, Day NL, Thase ME, Mann JJ (1996): Patterns of suicidality and alcohol use in alcoholics with major depression. Alcohol Clin Exp Res 20(8): 1451-1455.
- Dom G, De Wilde B, Hulstjin W, Sabbe B (2007): Traumatic experiences and posttraumatic stress disorders: differences between treatment seeking early- and late onset alcoholic patients. Compr psychiatry 48(2): 178-185.
- Dom G, Moggi F (Hg.) (2015): Co-occurring Addictive and Psychiatric Disorders. A Practice-Based Handbook from a European Perspective, Springer, Berlin.
- Driessen M, Schulte S, Lüdecke C (2008): Trauma and PTSD in patients with alcohol, drug or dual dependence: A multi-center study. Alcohol Clin Exp Res 2008, 32(3): 481-488.
- Kessler KS, McGonagle KA, Zhao S, Nelson CB, Hughes M, Eshleman S, Wittchen HU, Kendler KS (1994): Lifetime and 12-month prevalence of DSM-III-R psychiatric disorders in the United States: Results from the National Comorbidity Survey. Archives of General Psychiatry 51, 8-19.
- McGlashan TH, Grilo CM, Skodol AE, Gunderson JG, Shea MT, Morey LC, Morey LC, Zanarini MC, Stout RL (2000): The collaborative longitudinal personality disorders study: baseline Axis I/II and II/II diagnostic co-occurrence. Acta Psychiatritr Scand 102: 256-264.
- Miller AM, Downs W (1993): The impact of family violence on the use of alcohol by women. Alcohol health and research world 17(2): 137-143.
- Moggi F (2007): Doppeldiagnosen. Komorbidität psychischer Störungen und Sucht. Verlag Hans Huber, Bern, S.33.
- Murphy GE, Wetzel RD (1990): The lifetime risk of suicide in alcoholism. Arch Gen Psychiatry 47(4): 383-392.
- Schäfer I, Najavits LM (2007): Clinical challenges in the treatment of patients with posttraumatic stress disorder and substance abuse. Curr Opin Psychiatry 20 (6): 614-618.
- Simpson TL, Miller WR (2002): Concomitance between childhood sexual and physical abuse and substance use problems. A review. ClinPsychol Rev 22(1): 27-77.
- Torrens M, Gilchrist G, Domingo-Salvany A, psyCo Barcelona Group (2011a): Psychiatric comorbidity in illicit drug users: substance-induced versus independent disorders. Drug AlcoholDepend 113(2-3): 147-156.
- Verheul R (2001): Co-morbidity of personality disorders in individuals with substance use disorders. Eur Psychiatry 16: 274-282.
- Walter M, Gunderson JG, Zanarini MC, Sanislow C, Grilo CM, Mc Glashan TH, Morey LC, Yen S, Stout R, Skodol A (2009): New onsets of substance abuse disorders in borderline personality disorders over seven years of follow-ups. Addiction 204: 97-103.